Аутоиммунный панкреатит: симптомы, диагностика и лечение
Содержание
Редкая форма панкреатита
Довольно редкой разновидностью поражения поджелудочной железы является аутоиммунный панкреатит, характеризующийся не только нарушением функциональности поджелудочной, но и других внутренних органов и систем.
Что такое аутоиммунное заболевание поджелудочной железы
Аутоиммунное поражение поджелудочной железы, или как его привыкли называть, аутоиммунный панкреатит, который характеризуется повышением активности иммунитета до такой степени, что он начинает работать против собственного организма. Поражение при этом затрагивает, как саму поджелудочную железу, так и слюнные железы, желчевыводящие протоки, легочную систему органов, почки, полость кишечника, лимфатические узлы и другие органы.
Аутоиммунная форма панкреатита относится к хронической разновидности данной патологии, протекающей на протяжении половины года и более. В большинстве случаев, развивается преимущественно у мужчин, хотя и женщины могут быть также подвержены поражению этим заболеванием.
МКБ-10
K86.1 Другие хронические панкреатиты
Клиническая картина
Большинство случаев аутоиммунного ХП клинически характеризуется умеренной выраженностью проявлений. Дебют аутоиммунного ХП в виде острой атаки панкреатита наблюдают значительно реже.
Клиническая картина аутоиммунного ХП включает следующие синдромы и симптомы:
• болевой абдоминальный синдром;
• симптомы механической желтухи (желтушность кожных покровов, кожный зуд, обесцвеченный стул и др.);
• симптомы диспепсии;
• анорексия;
• похудание;
• нарушение экзо- и эндокринной функции ПЖ;
• астенический синдром;
• поражение других органов (слюнные железы, почки, лёгкие, печень и др.).
Частота встречаемости некоторых симптомов представлена в табл. 4-20.
Таблица 4-20. Частота некоторых клинических признаков аутоиммунного панкреатита 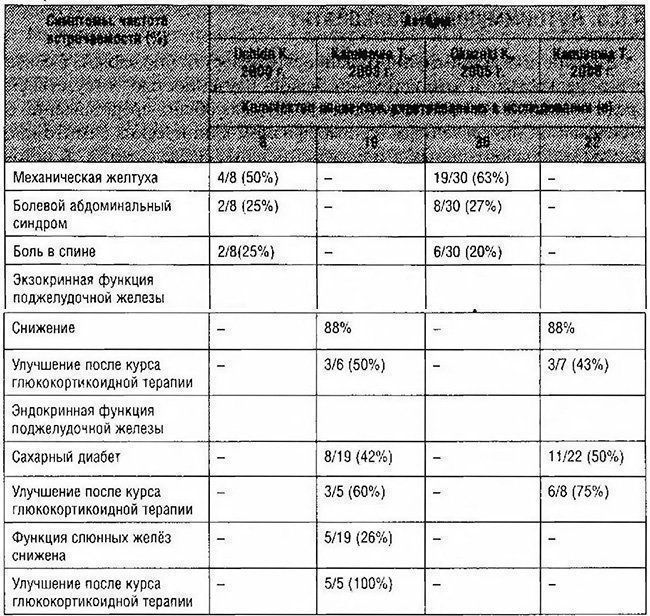
Болевой абдоминальный синдром обычно менее выражен, чем при других этиологических формах ХП, более чем в половине случаев вообще отсутствует. Частота болевого абдоминального синдрома не превышает 27%, в 20% случаев боли исходно локализованы в спине.
У 30—60% пациентов с аутоиммунным панкреатитом из-за стеноза интрапанкреатической части общего жёлчного протока развивается обструктивная желтуха, которая часто может быть единственным симптомом заболевания.
Для аутоиммунного ХП типично быстрое прогрессирование экзо- и эндокринной недостаточности ПЖ из-за выраженной воспалительной инфильтрации панкреатических островков и ацинусов. Особенность функциональных нарушений — более благоприятное течение сахарного диабета и частичное обратное развитие (а в ряде случаев и полная редукция) функциональных нарушений на фоне патогенетической терапии глюкокортикоидами.
Часто пациенты предъявляют жалобы на общую слабость, потерю аппетита, повышенную утомляемость. В некоторых случаях различные проявления астеновегетативного синдрома доминируют в жалобах пациентов.
Аутоиммунный панкреатит наиболее часто развивается у мужчин старше 55 лет. Существуют единичные описания случаев данного заболевания в детском и подростковом возрасте.
Клиническая картина малоспецифична и не позволяет достоверно диагностировать аутоиммунный ХП, поэтому симптомы заболевания в критерии диагностики не включены. Кроме тою, многие клинические проявления у больных аутоиммунным ХП не связаны с поражением собственно ПЖ, а возникают вследствие поражения других органов и систем, значительно затрудняя диагностику.
Причины возникновения
Причины возникновения аутоиммунного панкреатита до настоящего времени не установлены, известно только что в ходе возникновения определенного сбоя в организме, иммунитет начинает работать в обратном порядке, и атакует органы собственного организма.
Развитие аутоиммунной формы панкреатического заболевания зачастую ассоциировано с развитием ревматоидного артрита, синдрома Шегрена, а также воспалительными патологиями в полости кишечника.
Классификация
При систематизации форм аутоиммунного панкреатита учитывают распространенность фиброзно-склеротического процесса, наличие сопутствующих поражений других органов, морфологические особенности воспаления. При очаговом варианте заболевания повреждены отдельные участки панкреатической паренхимы, преимущественно головка органа. Обычно поражено не менее 1/3 железы (сегментарная форма панкреатита). Для диффузной формы патологии характерно вовлечение всего органа.
При отсутствии других аутоиммунных болезней панкреатит называют изолированным. В случае системного поражения нескольких органов говорят о синдромальном аутоиммунном панкреатическом воспалении. С учетом гистологической картины различают два основных варианта заболевания, каждый из которых отличается характерными клиническими особенностями:
- Лимфоплазмоцитарно-склерозирующая форма панкреатита. Преобладает инфильтрация иммуноглобулин-продуцирующими клетками, выраженный фиброз стромы органа и облитерирующий флебит. Сочетается с IgG4-ассоциированной аутоиммунной патологией. Характерно часто рецидивирующее течение с прогрессированием склеротических изменений.
- Протоково-концентрический идиопатический панкреатит. Морфологически проявляется нейтрофильной инфильтрацией с клеточными скоплениями, напоминающими микроабсцессы. Флебит и фиброз выражены меньше. Уровень сывороточных IgG4 обычно в норме. В 30% случаев ассоциирован с язвенным колитом. Протекает без рецидивов. Встречается в 3,5-4 раза реже.
Формы патологии
Прогрессирующая стадия аутоиммунного заболевания поджелудочной железы при проведении диагностической гистологии подразделяется:
- Развитие склерозирующего лимфоплазмоцитарного панкреатита, проявляющегося в большинстве случаев у людей пожилого возраста. Характеризуется образованием желтушности кожи и слизистых поверхностей тела, а также поражением поджелудочной железы. Хорошо поддается лечению препаратами стероидного действия.
- Развитие идиопатического панкреатита концентрического типа с повреждением гранулоцитарного эпителия. Возникает чаще у людей более молодого возрастного поколения, вне зависимости от половой принадлежности.
Эти две разновидности различаются только при микроскопическом исследовании.
По наличию сопутствующих патологических нарушений аутоиммунного характера, развивающихся при поражении других органов, панкреатическая патология поджелудочной подразделяется:
- на развитие изолированной формы аутоиммунного панкреатического поражения железы, при котором поражение затрагивает только железу;
- а также на развитие синдрома аутоиммунного панкреатита, при котором поражаются помимо поджелудочной и другие органы.
Сопутствующие патологии внутренних органов аутоиммунного характера:
- появление склерозированных тканей в легочной системе органов и печени;
- нарушение кольцевой реабсорбции в почках, что приводит к развитию их недостаточности;
- воспаление щитовидной железы, именуемое, как тиреоидит;
- воспаление слюнных желез, именуемое, как сиалоаденит.
По месту локализации поражения рассматриваемое заболевание может иметь:
- диффузную форму, характеризующуюся поражением практически всей полости поджелудочной железы;
- очаговую форму, при которой в большинстве случаев, очаг располагается в области головки железы.
Симптоматика
На начальном этапе развития заболевания клиническая картина может вовсе не проявляться. Первые симптомы аутоиммунного панкреатита, которые могут быть заметны:
- боль и ощущение дискомфорта в верхней части живота и в пояснице — ощущаются слабые или умеренные колики. Может возникать от употребления блюд с жирной, острой или жареной пищей;
- тело, рот и слюна жёлтого оттенка — начинается после перехода желчи в 12-перстную кишку или при уменьшении каналов поджелудочной и желчных каналов;
- кал светлый, моча — тёмная;
- зуд;
- плохой аппетит;
- вздутие кишечника;
- ощущение тошноты и активизация рвотных рефлексов;
- сухость в полости рта и горечь с утра;
- неприятный запах в ротовой полости;
- снижение веса;
- упадок сил;
- депрессивное и раздражённое настроение;
- тяжёлое дыхание от перенапряжения;
- симптоматика сахарного диабета;
- нарушается работа прочих органов, в частности лёгких, почек, печени, слюнных желез.
Разновидности аутоиммунного панкреатита
Заболевание встречается в нескольких формах. Подчас отличить одну от другой можно только при помощи гистологического исследования.
-
Первый тип, как правило, наблюдается у мужчин в возрасте за 60 лет — лимфоплазмоцитарный склерозирующий. Ему свойственны пожелтение слизистых оболочек и кожных покровов. Наибольший удар приходится по поджелудочной. Прогноз в целом благоприятный. Выздоровление обеспечивается стероидными средствами.
-
Второй тип характерен для женщин и мужчин молодого и среднего возрастов — идиопатический протоково-концентрический с патологиями кожных покровов гранулоцитарного вида.
Классификация аутоиммунного панкреатита по критерию сопутствующих нарушений, получивших свое развитие при дисфункции других систем и органов:
-
Изолированный, при котором травмируется исключительно поджелудочная.
-
Синдром, когда кроме железы повреждены еще иные органы.
По локализации эпицентра поражения выделяют диффузный вариант, т.е. воспален орган всецело, и очаговый – с воспалением головки.
Диагностика
При диагностике данного заболевания в клинической практике довольно часты ошибки, так как идет неверная дифференцировка с раком поджелудочной железы или протоков печени, на основании стойкой желтухи как основного симптома. Истинный диагноз панкреатит устанавливается ретроспективно после оперативного вмешательства.
Для того чтобы точно диагностировать аутоиммунный панкреатит от рака, существуют диагностические критерии. Данные признаки основаны на результатах осмотра, лабораторных исследованиях и результатах гистологии.
К диагностическим критериям аутоиммунного панкреатита относят:
- Методы визуального осмотра поджелудочной железы (наиболее важная часть диагностики):
- Компьютерная томография, на которой видим увеличение размеров и набухание железы;
- Магнитно-резонансная томография;
- ретроградная панкреатохолангиография, при которой выявляется сужение основного протока ПЖ (частичное или полное);
- Результаты лабораторных исследований. При этом диагностически значимым является обнаружение аутоантител и увеличение в сыворотке крови IgG4 (более 140 мг в дл). Однако данный признак встречается и при раке поджелудочной железы в 10% случаев, поэтому не является специфичным критерием.
- Результат гистологического исследования: обнаружение в биоптате железы признаков фиброза и инфильтрации лимфоплазмоцитарного характера. Этот метод является золотым стандартом диагностики и позволяет исключить онкологический процесс.
- Реакция заболевания на стероидную терапию.
Диагноз выставляется на основе обязательного наличия критерия 1 в сочетании с одним из оставшихся признаков 2,3.4. Иначе говоря, аутоиммунный панкреатит признается обоснованным у пациента, имеющего:
- Характерные лабораторные изменения;
- В анамнезе достоверные указания на наличие аутоиммунного процесса в организме;
- на КТ классические признаки: колбасовидное увеличение железы, изменение ее дольчатой структуры, увеличение ближайших лимфоузлов.
В том случае, если при наличии клинических и лабораторных критериев АИП результаты биопсии сомнительны и неоднозначны, рекомендуют для окончательной диагностики проведение короткого (двухнедельного) курса гормонотерапии кортикостероидами и последующим контролем КТ через 2 недели для уточнения изменений в структуре железы.
Диагностически значимым при этом будет полное исчезновение инфильтрата, так как уменьшение периинфильтративного воспаления при онкологическом процессе также может быть под влиянием кортикостероидной терапии. При оставшихся сомнениях по поводу природы заболевания показано оперативное вмешательство и верификация диагноза ретроспективно.
Лабораторные методы исследования
- Общий анализ крови может выявить увеличение скорости оседания эритроцитов — красных клеток крови (показатель, отражающий соотношение белков крови), реже – увеличение количества лимфоцитов или эозинофилов (особые виды лейкоцитов – белых клеток крови).
- Уровень глюкозы (простого углевода) крови. При нарушении внутрисекреторной функции поджелудочной железы (выработки гормонов, регулирующих углеводный обмен) глюкоза в крови, взятой натощак, повышается.
- Гликозилированный гемоглобин (показатель, отражающий среднее содержание глюкозы в крови за длительный период — до трех месяцев) может повышаться.
- Липидограмма (содержание жироподобных веществ в крови) может выявить нарушение соотношения потенциально опасных и защитных разновидностей липидов.
- Биохимический анализ крови. Определяется уровень креатинина (продукта распада белка), мочевой кислоты (продукта распада веществ из ядра клетки), щелочной фосфатазы (ЩФ), гамма-глутамил-транспептидазы (ГГТ), аланин-аминотрансферазы (АлАТ или АЛТ), аспартат-амиминотрасферазы (АсАТ или АСТ), билирубина (желчный пигмент – красящее веществ, продукт распада эритроцитов – красных клеток крови), электролитов (калий, натрий, кальций, магний).
- Онкомаркеры (вещества, повышающиеся в крови при возникновении опухоли): СА 19-9 и раковоэмбриональный антиген – признаки рака (злокачественной, то есть растущей с повреждением окружающих тканей, опухоли) поджелудочной железы.
- Общий анализ мочи выявляет более темное окрашивание мочи, чем оно должно быть в норме, в моче обнаруживаются желчные пигменты (красящие вещества, выделяемые желчью) и иногда – протеинурия (белок в моче). Также общий анализ мочи необходим для контроля состояния мочевыводящих путей и органов мочеполовой системы.
- Содержание иммуноглобулина G4 (IgG4 – особый вид белка, повышающийся при аутоиммунных реакциях – повреждении собственных клеток силами иммунитета – системы защитных сил организма) в крови повышается более чем в 2 раза.
- Копрограмма – анализ кала (можно обнаружить непереваренные фрагменты пищи и жира, грубые пищевые волокна, может снижаться уровень эластазы и химотрипсина (ферментов поджелудочной железы, расщепляющих белки) при биохимическом анализе кала).
Инструментальные методы исследования.
- Ультразвуковое исследование (УЗИ) органов брюшной полости позволяет оценить размеры и структуру печени, поджелудочной железы и селезенки, наличие препятствий оттоку желчи на различных уровнях в виде сужения протоков, камней, опухолей и др.
- Спиральная компьютерная томография (СКТ) – метод, основанный на проведении серии рентгеновских снимков на разной глубине. Позволяет получить точное изображение исследуемых органов (поджелудочной железы, печени и др.). Важным признаком аутоиммунного панкреатита является диффузное (то есть во всех участках) увеличение поджелудочной железы и сужение ее выводного протока.
- Магнитно-резонансная томография (МРТ) – метод, основанный на выстраивании цепочек воды при воздействии на тело человека сильных магнитов. Позволяет получить точное изображение исследуемых органов (поджелудочной железы, печени и др.). Важным признаком аутоиммунного панкреатита является диффузное увеличение поджелудочной железы и сужение ее выводного протока.
- Ретроградная холангиография — рентгенологический метод исследования желчевыводящей системы, при котором контраст (красящее вещество, делающее участки, где оно находится, видимыми на рентгене) вводится в Фатеров сосок (отверстие, через которое в двенадцатиперстную кишку поступает желчь и панкреатический сок). Позволяет выявить причины ухудшения оттока желчи и панкреатического сока (жидкость, вырабатываемая поджелудочной железой, содержащая пищеварительные ферменты – вещества, способствующие перевариванию пищи), чаще всего в виде сужения протоков. Не является обязательным методом исследования. Применяется в сложных случаях для уточнения диагноза.
- Биопсия (взятие кусочка на исследование) поджелудочной железы или при необходимости других органов (например, печени, слюнных желез) выполняется в сложных случаях для уточнения диагноза, выявляет характерные признаки заболевания. Биопсия поджелудочной железы не является необходимым методом исследования, так как в этом органе чередуются участки с нормальной и измененной структурой, и материал для исследования может быть взят из нормального участка. Отличительной особенностью аутоиммунного панкреатита является наличие в пораженном органе большого количества плазмоцитов (активных лимфоцитов – варианта лейкоцитов – белых клеток крови), содержащих IgG4.
Возможны также консультации терапевта, эндокринолога.
Диагностические критерии аутоиммунного панкреатита включают:
- визуализацию (осмотр поджелудочной железы, например, при помощи ультразвукового исследования или магнитНо-резонансной томографии);
- серологию (исследование крови, выявляющее повышение IgG4);
- гистологию (результаты биопсии поджелудочной железы).
Особый диагностический критерий аутоиммунного панкреатита – положительный ответ (то есть уменьшение симптомов и улучшение лабораторных и инструментальных показателей) на терапию глюкокортикоидами (синтетическими аналогами гормонов коры надпочечников).
Гипергаммаглобулинемия
В первых работах, посвященных диагностике аутоиммунного ХП, отмечено, что повышение плазменной концентрации IgG при этом заболевании встречается достаточно часто, однако тест этот малоспецифичен. В последние годы наибольшее внимание уделяют определению плазменной концентрации подкласса lgG4, повышение которой наблюдают у 68-90% пациентов с аутоиммунным панкреатитом. Чувствительность и специфичность теста при диагностике аутоиммунного ХП достаточно высоки — 95% и 97% соответственно.
IgG4 — относительно малочисленный подкласс иммуноглобулинов, составляющий 3—6% от общего количества IgG, включающий невоспалительные протективиые антитела. У IgG1 и IgG3, в отличие от TgG4 и TgG2, выражена способность к связыванию классическим путём с Fc-рецепторами мембран лейкоцитов. Т-хелперы посредством экспрессии цитокинов типа INF-y способны стимулировать секрецию lgG, и lgG2, а IL-4, IL-5, и IL-13 регулируют секрецию IgG4 и IgE.
По своим биологическим свойствам lgG4 — уникальный иммуноглобулин, поскольку он не способен к преципитации с очищенными антигенами. Антитела IgG4, по сравнению с IgG1, плохо реагируют с Fc-рспепторами и практически не активируют компоненты комплемента. Антитела типа IgG4 защищают от биологических эффектов комплемент-связанных субктассов иммуноглобулинов и in vitro блокируют IgE-обус-ловленное действие паразитарных антигенов.
Длительная экспозиция антигенами может завершиться накоплением lgG4 в высоком титре. Например, у пасечников изменение соотношения IgGj/IgG4 в ответ на воздействие фосфолипазы А (главного компонента яда пчелы) происходит после двух лет пчеловодства. FgG4 также продуцируется после длительной антигенной стимуляции у пациентов, получающих иммунотропную терапию, у больных хроническим шистосомозом и филяриозом, у больных гемофилией, получающих фактор VIII свёртывания крови.
Плазменная концентрация IgG4 непропорционально высока и при некоторых заболеваниях кожи, вкчючая атопический дерматит, буллёзный пемфигоид и вульгарную пузырчатку. Хотя вызывающий повышение титра lgG4 антиген при изолированном аутоиммунном ХП остаётся неизвестным, длительный характер патологического процесса очевиден.
Есть данные, что у больных изолированным аутоиммунным ХП сывороточная концентрация IgG4 значительно выше, чем в любой группе сравнения, включая больных с первичным бил парным циррозом и воспалительными заболеваниями кишечника (при этих состояниях содержание IgG4 не выходит за пределы нормы). Иммунные комплексы, содержащие IgG4, выявлены в высоких титрах у 92% больных изолированным аутоиммунным ХП.
Средняя концентрация IgG4 у пациентов с аутоиммунным панкреатитом значительно выше, чем у здоровых людей, в то время как у пациентов с раком ПЖ, хроническим панкреатитом, первичным билиарным циррозом печени, первичным склерозирующим холангитом и синдромом Шегрена концентрация IgG4 в сыворотке крови сходна с таковой у здоровых лиц. У пациентов с аутоиммунным ХП, протекающим с повышением количества IgG4, ассоциированные поражения других органов встречаются чаще.
На фоне применения глкжокортикоидов плазменная концентрация JgG4 значительно снижается, иногда до нормальных значений, коррелируя с редукцией клинико-инструментальных проявлений заболевания.
Определение концентрации IgG4 в сыворотке крови — не только хороший метод диагностики и дифференциальной диагностики аутоиммунного панкреатита с другими аутоиммунными заболеваниями, но и один из динамических показателей эффективности проводимой терапии. Следует отметить, что у 80% больных в период ремиссии содержание TgG4 в сыворотке крови всё же остаётся повышенным.
Согласно современным представлениям, определение концентрации IgG4 в сыворотке крови — необходимый тест при идиопатических панкреатитах. При очаговой форме аутоиммунного панкреатита, когда есть подозрение на опухоль ПЖ, положительный тест на IgG4позволяет с большой достоверностью исключить опухолевый процесс и избежать ненужного хирургического лечения.
Аутоантитела
Диагностическое значение имеет определение сывороточных концентраций ревматоидного фактора, антител к лактоферрипу, антинуклеарных антител, антимитохондриальных антител, pANCA, антител к карбоангидразе типа 1, 2 и 4. Содержание их значительно повышается у больных аутоиммунным ХП. Антинуклеарные антитела и антитела к лактоферрину обнаруживают в 50% случаев, антитела к карбоангидразе типа 2 — в 30%, антигладкомышечные антитела — в 28,5%, ревматоидный фактор — в 12,5% случаев.
Для определения содержания этих аутоантител необходимо специальное лабораторное оборудование, не доступное многим клиникам. Кроме того, чувствительность указанных маркёров далека от 100%; в некоторых случаях данные аутоантитела, хотя их и считают наиболее вероятными антигенами-мишенями при аутоиммунном ХП, отсутствуют.
Низкая специфичность обусловлена тем, что содержание антител к лактоферрину и карбоангидразе типа 2 повышается при целом ряде других заболеваний, наиболее часто у пациентов с раком ПЖ или обычным ХП.
Антитела к а-фодрину, которые выявляют у некоторых пациентов с синдромом Шегрена, иногда обнаруживают и при аутоиммунном панкреатите. Анти-SSA/SSB антитела (специфичные для синдрома Шегрена) у больных изолированным аутоиммунным панкреатитом выявляют крайне редко.
Онкомаркёры
Серьёзную проблему представляет дифференциальная диагностика аутоиммунного ХП (преимущественно очаговой формы) и рака ПЖ, так как уровень СА19-9 может быть повышен у 50% больных аутоиммунным ХП.
Комплемент
Диагностическое значение также имеет содержание комплемента в сыворотке крови. У пациентов с аутоиммунным ХП обычно наблюдают снижение фракций комплемента (гипокомплементемия). При аутоиммунном ХП в плазме крови много циркулирующих иммунных комплексов, что связано с активацией системы комплемента преимущественно по классическому пути.
Биохимический анализ крови
Аутоиммунный ХП сочетается с панкреатической гиперферменте-мией в 36—45% случаев, т.е. это не специфический диагностический критерий. При вовлечении в патологический процесс билиарного тракта выявляют повышение концентрации билирубина и печёночных ферментов. В этих случаях необходимо исключить другие заболевания печени — вирусный и аутоиммунный гепатит, первичный билиарный цирроз печени. После проведения курса терапии глюкокортикоидами многие лабораторные показатели нормализуются.
УЗИ диагностирование
Проведение ультразвуковой диагностики позволяет с точностью замерить внешние параметры пораженного органа, оценить структурные особенности и степень прогрессирования патологии в полости поджелудочной железы, печени и селезенки.
Посредством данного метода исследования выявляются причины, способствующие нарушению оттока желчи, а также наличие опухолевидных новообразований и камней в полости железы.
Определение концентрации иммуноглобулина IgG4
При проведении клинического исследования анализов крови, особое внимание уделяется показателю концентрации иммуноглобулина lgG4. У здорового человека его концентрация не достигает и 5% от общего количества сыворотки крови. При резком увеличении его концентрации, смело можно говорить о развитии патологического нарушения в организме человека, сопровождающегося процессом инфильтрации органов, секретирующих этот иммуноглобулин.
Другими словами, идет активное развитие воспалительного процесса в тканевых структурах с образованием фиброза и рубцевания.
У пациентов с развитием аутоиммунного панкреатита более чем в 88 % случаев, наблюдается повышенный уровень содержания иммуноглобулина в 5 и даже 10 раз выше нормы.
Лечение болезни
Полностью выздороветь при лечении аутоиммунного панкреатита практически невозможно. Именно поэтому основные методы терапии направляются на снятие симптоматических признаков и торможение прогрессирующего патологического процесса.
Прежде всего, рекомендации таких специалистов, как Игорь Вениаминович Маев (заслуженный гастроэнтеролог и доктор наук) и Юрий Александрович Кучерявый (кандидат медицинских наук), заключаются в строгом соблюдении диетического рациона питания, для обеспечения предупреждения возникновения болей и максимального облегчения загруженности поджелудочной железы.
Также назначается проведение иммуносупрессивной терапии, заключающейся в приемах цитостатиков и глюкокортикоидов. Чтобы уменьшить болезненность, проявляющуюся в периоды обострения болезни, прописывается прием спазмолитических препаратов.
При затрудненном оттоке желчи и развитии желтушности кожи и слизистых применяются лекарственные средства, в состав которых входит урсодезоксихолевая кислота.
При развитии стеноза в полости панкреатических протоков назначается проведение оперативного лечения.
Диетическое питание
Рекомендуется использовать в качестве полезных продуктов питания молочные изделия, растительную пищу, а также диетические разновидности белого мяса.
Исключения должны составить:
- все продукты питания с высоким процентом жирности, остроты, копчености и соли;
- хлебобулочные и кондитерские изделия;
- спиртосодержащие и газированные напитки;
- шоколад и кофе;
- крепкий чай;
- различные специи и приправы;
- белокочанная капуста, редька, редис, чеснок и лук.
Также следует отказаться от табакокурения.
Осложнения и возможные последствия
Аутоиммунный воспалительный процесс в поджелудочной железе может осложняться:
- Кахексией. Состояние характеризуется выраженным истощением и обезвоживанием организма.
- Присоединением инфекций. В поджелудочной железе образуются инфильтраты — скопления нетипичных для данного органа клеток и патогенных микроорганизмов.
- Сепсисом. Заражение крови возникает при распространении по организму бактерий и продуктов их жизнедеятельности.
- Язвой желудка и двенадцатиперстной кишки.
- Портальной гипертензией. Появление препятствий оттоку крови из печени способствует повышению давления в воротной вене.
- Хронической кишечной непроходимостью. Развивается на фоне сдавливания кишечника увеличивающейся поджелудочной железой.
- Нарушением кровообращения в брюшной полости.
- Панкреатогенным асцитом — накоплением экссудата за брюшиной.
- Раком поджелудочной железы.
Профилактика аутоиммунного панкреатита
Профилактика аутоиммунного панкреатита не разработана, так как неизвестны причины и факторы, провоцирующие его возникновение.
- https://pankreatit03.ru/hronicheskij-autoimmunnyj.html
- https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gastroenterologia/autoimmune-pancreatitis
- https://medbe.ru/materials/podzheludochnaya-zheleza/nekotorye-formy-pankreatita-autoimmunnyy-pankreatit/
- https://MoyJivot.com/zabolevaniya/pankreatit/autoimmunnyy-chto-takoe
- https://OkGastro.ru/podzheludochnaya/247-autoimmunnyj-pankreatit
- https://pankreotit-med.com/autoimmunnyj-pankreatit-simptomy-diagnostika-i-lechenie/
- https://pancreatit.info/osnovnyie-aspektyi-diagnostiki-autoimmunnogo-pankreatita/
- https://pankreatit.guru/vidy/hronicheskij/klassifikatsiya/autoimmunnyj