Холецистопанкреатит (у мужчин и женщин): виды, причины, симптомы, диагностика, лечение, профилактика, осложнения и прогноз жизни
Содержание
- 1 Общие сведения
- 2 Патогенез
- 3 Классификация
- 4 Разница между панкреатитом и холециститом
- 5 Почему возникает
- 6 Симптомы
- 7 Диагностика
- 8 Лечение
- 9 Упражнения при холецистите и панкреатите
- 10 Фитотерапия
- 11 Лечение народными методами
- 12 Указания и рекомендации по применению лекарственного средства
- 13 Гепабене
- 14 Растительные холеретические средства
- 15 Правильное питание поможет
- 16 Особенности у женщин
- 17 Специфика у мужчин
- 18 Профилактические меры: как не запустить болезнь
- 19 Вероятные осложнения
- 20 Прогноз жизни
Общие сведения
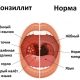
Холецистопанкреатит — это заболевание, для которого характерно сочетание воспалительных процессов желчного пузыря и поджелудочной железы. Эта болезнь является одним из наиболее распространенных недугов ЖКТ. Код холецистопанкреатита по МБК-10 — K86.8.2. Для заболевания характерны болевые ощущения в правом и левом подреберьи, эпигастрии, продолжительная рвота и другие характерные симптомы. Главная причина этой проблемы определяется тесной анатомо-физиологической связью между указанными двумя органами.
Следовательно, если поражается один из этих органов, то существует вероятность перехода патологического процесса и на второй орган. Кроме того, при остром холецистопанкреатите в патологический процесс вовлекается печень. В этом органе могут происходить дистрофические и некротические нарушения.
Патогенез
Если при заболевании одного из органов происходит сбой саморегуляции сфинктерной системы фатерова соска, то в определенный момент происходят патологические изменения в другом органе. Механизм проявления холецистопанкреатита связан с нарушением пассажа желчи и сока поджелудочной железы в двенадцатиперстную кишку. Если этот процесс происходит нормально, то обратный заброс секрета не происходит ввиду функционирования сфинктеров панкреатического и общего желчного протока. Если развивается внутрипротоковая гипертензия вследствие дискинезии сфинктера Одди или механической обтурации фатерова сосочка, желчь начинает попадать в проток поджелудочной железы.
Как следствие, отмечается активация фосфолипазы и других панкреатических энзимов. Из составляющих желчи образуются вещества с высокой токсичностью, которые постепенно разрушают орган.
Реже фиксируются случаи, когда у больных с панкреатитом ферменты забрасываются в желчевыводящие пути, что и провоцирует проявление холецистита .
Отмечается и дополнительный фактор, которым является распространение патогенной флоры гематогенным, рефлюксными лимфогеннымпутем.
Острые формы заболевания характеризуются катаральным или гнойно-некротическим воспалительным процессом, при хроническим — фиброзно-дегенеративным.
Классификация
Систематизируя формы заболевания, учитывают особенности его течения и характер гистологических изменений.
С учетом основных морфологических изменений определяются такие формы холецистопанкреатита:
- гнойный;
- экссудативный;
- некротически-деструктивный;
- атрофический.
В зависимости от характера течения болезни определяются такие виды болезни:
- Острый холецистопанкреатит – развивается резко, если происходит механическая обструкция или серьезные нарушения питания. Острый тип болезни отличается сильным болевым и регургитационным синдромами. Это опасное состояние, так как при отсутствии правильной терапии летальность может составлять до 55%.
- Хронический холецистопанкреатит – эта болезнь развивается постепенно. При этом отмечаются диспепсические признаки, ощущение дискомфорта в подреберной и эпигастральной областях. Так как происходит постепенная дегенерация поджелудочной железы, нарушаются процессы пищеварения, и это явление постепенно прогрессирует. Код болезни по МКБ-10 — K86.8.2.
- Хронический рецидивирующий холецистопанкреатит – как правило, это состояние развивается на фоне острой формы болезни, реже – вследствие предшествующего персистирующего течения.
Острый
Для острого холецистопанкреатита характерно бурное начало. При данной патологии требуется госпитализация больных. Нередко лечение проводится в хирургическом стационаре. Острое воспаление бывает катаральным и деструктивным. В последнем случае наблюдается разрушение тканей органов. Деструктивное воспаление бывает перфоративным (с прободением стенки желчного пузыря), флегмонозным, гангренозным и флегмонозно-язвенным. Данная патология чаще всего обусловлена желчнокаменной болезнью. Приступ может длиться несколько часов.
Хронический
Для хронического холецистопанкреатита характерно длительное, волнообразное течение с периодическими обострениями и фазами ремиссии. Данная патология медленно приводит к изменению тканей и часто проявляется ферментной недостаточностью поджелудочной железы. Рецидивы заболевания могут возникать с частотой более 2 в год. Нередко данная форма холецистопанкреатита протекает в субклинической (стертой) форме.
Разница между панкреатитом и холециститом
Панкреатит и холецистит — разные заболевания, они могут развиваться одновременно. Первое различие — в локализации воспалительного процесса. При панкреатите в процесс вовлекается поджелудочная железа, которая располагается позади желудка и рядом с 12-перстной кишкой. При холецистите воспаляется желчный пузырь, который локализуется на нижней поверхности печени.
Острый холецистит чаще диагностируется у женщин, а острый панкреатит — у мужчин.
Вторым различием является выраженность болевого синдрома. При холецистите, как при холецистопанкреатите, часто развивается колика, которой не бывает при панкреатите. Боль при этом ощущается в правом подреберье. При воспалении железы она чаще всего локализуется слева или является опоясывающей.
Острый холецистит чаще диагностируется у женщин, а острый панкреатит — у мужчин. Этиология заболевания может быть одинаковой. Имеются различия и в лечебной тактике. При калькулезном холецистите требуется операция, тогда как терапия неосложненного панкреатита преимущественно консервативная.
Почему возникает
Развитию острого холецистопанкреатита способствуют:
- хирургические вмешательства;
- наличие желчнокаменной болезни;
- проникновение вирусов и бактерий;
- травмы;
- прием токсичных лекарственных препаратов;
- муковисцидоз;
- инфекционная патология печени, желудка и кишечника.
Развитию острого холецистопанкреатита способствуют хирургические вмешательства.
Часто воспаление и расстройство пищеварительных функций обусловлены микробами. В данном случае развивается инфекционная форма заболевания. Факторами риска появления хронического холецистопанкреатита являются:
- врожденные аномалии органов;
- избыточный вес;
- нарушение обмена веществ;
- переедание;
- несоблюдение режима приема пищи;
- злоупотребление острой, жирной и жареной пищей;
- избыток в меню простых углеводов;
- дискинезия желчевыводящих путей;
- лямблиоз;
- описторхоз;
- амебиаз;
- повышенный уровень триглицеридов в крови;
- аутоиммунные нарушения;
- бесконтрольный прием лекарств;
- хронические заболевания печени.
В основе развития болезни лежат застой желчи, заброс ее в поджелудочную железу и нарушение выработки ферментов.
Провоцирующие факторы
Риск развития холецистопанкреатита возрастает при регулярном употреблении алкоголя. Продукты распада этилового спирта становятся причиной дискинезии (нарушения моторики желчного пузыря) и нарушения секреторной активности поджелудочной. Наиболее опасно употребление спиртных напитков натощак и в сочетании с жирной пищей.
Симптомы
Клинические признаки холецистопанкреатита неспецифичны.
Наиболее частыми симптомами являются:
- Болевые ощущения. Возникают в правом подреберье. При тотальном поражении поджелудочной железы боль является опоясывающей. Она иррадиирует в спину или лопатку. Боль в правом подреберье острая или тупая и продолжается от нескольких минут до суток и более.
- Повышение температуры тела. Чаще всего не превышает 38ºС. Возникает при инфекционной форме холецистопанкреатита.
- Тошнота.
- Рвота. Во рвотных массах часто обнаруживается желчь. Бывает однократной или многократной и не приносит облегчения больным.
- Желтушный оттенок кожных покровов.
- Красно-синюшные пятна на теле.
- Вздутие живота.
Нарушение стула по типу запора или диареи. Стул становится неустойчивым. Часто фекалии блестят и имеют зловонный запах. Наблюдается присутствие в кале непереваренных жиров. На воспаление поджелудочной железы указывают нерасщепленные фрагменты пищи.
Дополнительными признаками холецистопанкреатита являются повышенная утомляемость, воздушная отрыжка, неприятный привкус во рту, снижение аппетита, слабость, общее недомогание, затруднение глотания и боль в груди.
Диагностика
Для уточнения диагноза потребуется УЗИ органов брюшной полости.
Для уточнения диагноза понадобятся следующие исследования:
- общие клинические анализы крови и мочи;
- биохимический анализ крови;
- УЗИ органов брюшной полости;
- КТ или МРТ;
- ФЭГДС;
- холангиопанкреатография;
- анализ кала;
- паразитологическое исследование.
Для диагностики холецистопанкреатита потребуется анализы крови и мочи.
При холецистопанкреатите в крови выявляются следующие изменения:
- повышение уровня лейкоцитов;
- повышение СОЭ;
- высокой уровень билирубина и печеночных ферментов;
- повышение амилазы и аминотрансфераз.
Дифференциальная диагностика проводится с патологией желудка, кишечника, а также опухолями.
Лечение
Лечение холецистопанкреатита комплексное. Схема терапии подбирается гастроэнтерологом.
Отказ от алкоголя при лечении холецистопанкреатита.
Методами лечения заболевания являются:
- применение медикаментов;
- диета;
- отказ от алкоголя;
- хирургическое вмешательство.
Может понадобиться госпитализация больного. При остром приступе желчной колики требуется неотложная помощь. Больным необходимо снять стесняющую одежду и лечь на правый бок. Возможно применение сухого тепла или холодных компрессов.
Физиопроцедуры как метод терапии
Дополнительно к медикаментозному лечению и соблюдению диеты рекомендуется применение хвойных или минеральных ванн. Положительно на организм повлияют озокерит, грязевые аппликации с током.
Диета
При холецистопанкреатите требуется лечебное питание.
Назначается стол № 5 по Певзнеру. В остром периоде заболевания рекомендуется временное голодание в течение 1-2 дней. Затем в рацион включаются разрешенные продукты. Больным нужно отказаться от специй, острой и жареной пищи, жирных блюд, алкоголя, черного кофе, сдобного теста, копченостей, сырых овощей, яичных желтков, жирного крема и газированной воды. Есть при холецистопанкреатите нужно каждые 3-4 часа.
Оперативное вмешательство
Часто справиться с панкреатитом и холециститом помогают лекарственные средства, но в некоторых случаях медикаментозное лечение не позволяет добиться положительного результата. Тогда врачам приходится принимать решение о проведении операции.
Основные показания к вмешательству:
- возникновение некроза тканей пораженных органов;
- нестерпимые боли, устранить которые невозможно с помощью обезболивающих лекарств;
- прогрессирование патологий, несмотря на прием медикаментов;
- формирование конкрементов в желчном пузыре;
- развитие желтухи;
- частые обострения.
В процессе операции производят удаление желчного пузыря и части тканей поджелудочной железы.
Терапия витаминами
Если в организме пациента нарушился метаболизм, ухудшился процесс переваривания пищи, доктор может назначить прием витаминов и микроэлементов. Если больной получает достаточно полезных веществ с пищей, то можно обойтись без использования аптечных комплексов. Данный вопрос остается на усмотрение лечащего врача.
Лечение дома травами
В дополнение к таблеткам врачи разрешают использовать травяные отвары и настои, благоприятно воздействующие на работу желчного пузыря и поджелудочной железы, а также на весь организм в целом.
Эффективные домашние средства:
- Залить 5 г бессмертника стаканом холодной, но предварительно прокипяченной воды. Дать настояться в течение двух суток, после чего пропустить через марлю. Употреблять по 80 мл трижды в день на голодный желудок. Лечить патологии 2 месяца. Курс можно повторить, сделав перерыв на 14 дней.
- Столовую ложку семян льна залить стаканом воды, отправить на плиту и варить на тихом огне в течение 15 минут. Затем оставить для настаивания на час. Пить по 100 мл дважды в день на протяжении месяца.
- Сделать смесь из корня девясила, мяты, череды в пропорции 2:1:1. Отделить чайную ложку сбора, залить 200 мл кипятка, поместить в термос и оставить на ночь. Выпить половину настоя утром на голодный желудок, а вторую принять после ужина. Продолжительность лечения –2 месяца.
- Столовую ложку высушенной ромашки залить 250 мл кипятка, дать постоять для настаивания 15 минут. Употребить полученный объем сразу. Лечиться настоем ежедневно по одному разу в течение месяца.
- Столовую ложку укропных семян заварить стаканом только что вскипевшей воды, настоять в течение 60 минут, после чего профильтровать. Принять полученный объем в течение дня, разделив на несколько приемов. Лечебный курс составляет месяц.
Перед применением народных средств важно проконсультироваться с лечащим врачом.
Медикаментозное лечение
При хроническом холецистите и панкреатите назначаются медикаменты: антибиотики, обезболивающие, метаболические средства и ферментативные:
- Чтобы снять боль и улучшить работу желчного пузыря назначают спазмолитические средства. Это Папаверин, Анальгин.
- Для улучшения пищеварения и выработки достаточного количества ферментов – Креон, Панкреатин.
- Чтобы уменьшить выработку секрета железы – Омепразол.
- Антибактериальные препараты – Метронидазол.
- Для восстановления микрофлоры кишечника – Хилак.
Все эти средства нельзя использовать самостоятельно, они обязательно согласовываются предварительно с врачом.
Во время лечения хронического холецистопанкреатита больному назначаются различные методы физиотерапии: лазеротерапия, УВЧ, диадинамотерапия, криотерапия, которые снимают боль. Для снятия спазмов используется магнитотерапия, электрофорез и наложение парафина. Такая терапия применяется только по назначению врача.
Упражнения при холецистите и панкреатите
Делать физические упражнения можно только после того, как стихнет острая боль. Гимнастика улучшает кровообращение в органах и способствует регенерации тканей.
Ежедневно необходимо выполнять утреннюю разминку, которая может состоять всего из 5-10 упражнений. Даже 5 упражнений при холецистите и панкреатите, которые будут выполняться ежедневно в течение 2-3 месяцев, способны восстановить функциональность органов.
Помимо регулярных упражнений, врачи рекомендуют ежедневно проходить 5-10 км спортивным шагом. Расстояние подбирается в зависимости от состояния здоровья, массы человека и других особенностей. Гулять лучше на свежем воздухе вдали от дорог и промышленных объектов. Оптимальным решением станет парк, лес либо прибрежная зона.
Фитотерапия
Лечение хронического панкреатита или холецистита часто дополняют фитотерапией. Травы, которые оказывают благотворное влияние на органы пищеварительной системы: тысячелистник, календула, ромашка, мята, подорожник и другие. Ниже приведены рецепты лечебных сборов.
Рецепты лекарственных средств от холецистита
Сейчас узнаете, как лечить холецистит травами:
- В одинаковом количестве (по 1 столовой ложке) смешать такие сухие травы: полынь, мяту, тысячелистник, плоды фенхеля, бессмертник. Залить подготовленную смесь кипящей водой (0,5 л), настаивать 8 часов. Это травяное лекарство принимать в течение дня, пить небольшими глотками.
- Смешать цветки бессмертника (1 ч. л.), листья трифоля (1 ст. л.) и мяту (1 дес. л.). Залить эту смесь кипятком (0,5 л), прокипятить 10 минут на слабом огне. Принимать по 100 мл до еды 3 раза в день. Принятый отвар поможет убрать воспалительный процесс, улучшить работу ЖКТ, ликвидировать симптомы холецистита.
Рецепты травяных сборов от панкреатита
Пришло время узнать, как лечить панкреатит травами. Популярными сборами от панкреатита являются:
- Смесь тысячелистника, бессмертника, зверобоя, мяты, фенхеля, шиповника. Все травы перемешать (брать по 10 г каждого компонента), взять 1 столовую ложку фитосбора, залить ее кипятком (0,5 л), настаивать 12 часов. Лучше всего настаивать лекарственный сбор в термосе. Потом процедить и пить по 150 мл 3 раза в день за полчаса до еды.
- Такое заболевание, как панкреатит успешно лечат при помощи сбора, для которого понадобятся такие компоненты: корень девясила, зверобой, календула, лопух, полынь, ромашка, полевой хвощ, череда, листья шалфея. Этих ингредиентов взять по 1 столовой ложке. Все компоненты перемешать, залить кипятком, настаивать и принимать точно так же, как и в предыдущем пункте.
Принимать лекарственные травяные сборы можно только тогда, когда у человека уверен нет аллергической реакции на травы. Также нужно знать, что некоторые сборы могут вызывать запоры или диарею, другие – понижать или повышать давление. Поэтому фитотерапию должен назначать только доктор.
Принципы лечения, точно так же, как и симптомы холецистита, панкреатита имеют много общего. При правильном своевременном лечении можно обойтись без консервативной терапии. С помощью комплексного лечения: лекарственных препаратов, соблюдения диеты, прохождения фитотерапии процесс выздоровления наступит очень быстро.
Лечение народными методами
В комплексе восстановительных мероприятий при хроническом холецисто-панкреатите с успехом применяют методы народной медицины, которые реабилитируют поражённых органов. Лечить холецистит народными способами лучше под контролем врача.
Эффективным методом лечения считается фитотерапия. Это лечение холецистита давно уже признано и официальной медициной, и широко применяется в комплексном лечении заболеваний поджелудочной железы и желчевыводящей системы.
- Приготавливают домашнее лекарство из одной чайной ложки высушенной и измельченной травы полыни и травы тысячелистника. Заливается трава стаканом кипятка, а затем оставляется настояться на полчаса. Принимать такое снадобье следует 4 раза в день по половине стакана.
- Готовят настойку с полынью – смешать в равных частях траву полыни со зверобоем и перечной мятой. Залить траву кипятком и оставить на слабом огне на 20 минут. Пить такой настой требуется натощак, дважды в день по полному стакану.
- Используется настой из шалфея с добавлением листа крушины. К смеси добавляют укроп и спорыш. Полученную смесь измельчить и хорошенько смешать. Затем 2 ложки полученного сырья заливают крутым кипятком и настаивают в течение двух часов. Половину стакана готового охлажденного отвара принимают по утрам и вечерам до еды. Курс лечения составляет не менее двух месяцев. Установлено, что это снимает воспаление и устраняет боль в животе при обострениях панкреатита и холецистита.
Простым и доступным народным методом лечения станет ежедневное употребление как минимум двух литров негазированной воды комнатной температуры.
Чтобы очистить желчный пузырь от песка, воспользуйтесь льняным маслом. Снять воспалительный процесс поможет большое количество растительной пищи, богатой аскорбиновой кислотой. Из рациона потребуется исключить жирные сорта мяса и рыбы, ограничить масло и яйца. Тщательное соблюдение рекомендаций врача и правильное питание позволят надолго забыть о неприятных симптомах.
Указания и рекомендации по применению лекарственного средства
Аллохол полностью натуральный препарат, поэтому врач может назначить его при вынашивании ребенка или в лактационный период. Но стоит быть внимательным к состоянию организма и при малейшем беспокойстве сразу посетить лечащего врача.
Что касается вопроса «можно ли пить Аллохол при панкреатите детям?», то препарат разрешен с маленького возраста. Дозировка зависит от того насколько нарушены отток и образование желчи. Обычно детям, которые не достигли семилетнего возраста рекомендуемая доза полтаблетки три раза в день. Детям после семи лет — целая таблетка три раза в день.
Прием препарата детьми должен проходить под чутким наблюдением со стороны родителей. Прием лекарства должен осуществляться только после приема пищи. Иначе он может спровоцировать появление гастрита или язвы, а также серьезно нарушить пищеварение.
При сочетании спиртосодержащих напитков или настоек и данного лекарства возможны: сильная тошнота и диарея, также возникновение боли в области мочевого пузыря. При первом проявлении таких симптомов стоит обратиться к медработникам за помощью.
На время лечения Аллохолом стоит прекратить употребление алкогольных напитков. Они противопоказаны при заболевании панкреатитом и могут вызвать серьезные нарушения в организме.
Взаимодействие Аллохола с другими препаратами:
- При приеме вместе с мочегонными средствами, усиливается секреция желчегонных путей.
- При приеме групп витаминов улучшается их всасывание в организм.
- В соединении со слабительными помогают устранить проблему запора.
- Позитивно влияет на процессы устранения инфекции и воспаления в комплексе с антибиотиками.
Отзывы о натуральном препарате
О приеме препарата Аллохол отзывы при панкреатите в большинстве вариантов положительные. Это заслуга мочегонного эффекта лекарства. Также он мягко избавляет от боли и неприятных симптомов, которые сопровождают заболевания мочевого пузыря и желчевыводящих путей. Многие отмечают полное устранение таких симптомов как метеоризм, запор, горький привкус во рту и боли.
Средство улучшает функцию органов, которые способствуют выделению желчи, что делает жизнь человека намного комфортнее. Многие постоянно принимают Аллохол, чаще всего в ситуации, когда симптомы болезни дают о себе знать и начинают сильно беспокоить.
Также положительной стороной Аллохола является его цена. По сравнению с более дорогими и не такими действенными средствами. И также форма выпуска в таблетках, упрощает его прием. Это довольно удобно, ведь лекарство всегда можно взять с собой.
О приеме препарата Аллохол при панкреатите отзывы с негативным оттенком единичные. Основная претензия заключается в том, что Аллохол не избавил от болезни, а лишь устранил симптомы. Но здесь стоит уточнить, что препарат не лечит само заболевание и причину его появления, он лишь смягчает его. А также устраняет симптомы и улучшает функцию органов желудочно-кишечного тракта.
Гепабене
В качестве активных веществ используются экстракты плодов расторопши пятнистой и травы дымянки лекарственной. Выпускается немецкой компанией Merckle в виде капсул для приема внутрь.
Препарат нормализует количество секретируемой желчи, снимает спазм протоков, облегчает поступление желчи в кишечник. Восстанавливает клетки (гепатоциты), защищает их от повреждающих веществ.
Не применяется для лечения детей и подростков до 18 лет.
Употребляется совместно с приемом пищи. На прием 1 капсула, 3 раза в сутки.
Обратите внимание! Нельзя нарушать целостность капсулы, ее принимают целиком не разжевывая. . При болевом синдроме в ночное время дополнительно принимают 1 капсулу перед сном. Предельная дневная доза — 6 капсул. Продолжительность терапии определяется лечащим врачом индивидуально
При болевом синдроме в ночное время дополнительно принимают 1 капсулу перед сном. Предельная дневная доза — 6 капсул. Продолжительность терапии определяется лечащим врачом индивидуально.
Растительные холеретические средства
Лечение панкреатита должно быть комплексным, поэтому важно внимательно следить за своим меню, придерживаться всех рекомендаций по питанию.
Желчегонные растения обладают мягким воздействием. Для настоев используют семена укропа, корневище лопуха, полынь, корень барбариса. Также рыльца кукурузные, корни одуванчика, почки березы и пр. Описанные травы дают не только желчегонный эффект, но и обладают другими свойствами.
Растения характеризуются регенерирующим, противовоспалительным, антибактериальным действием, обеспечивают сахароснижающее, успокоительное, восстановительное и мочегонное свойство. Регулируют кислотность желудка, нормализуют обменные процессы в организме.
Растительные средства из аптеки:
- Холосас при панкреатите – водная вытяжка, нормализующая пищеварения, снимающая спазмы с желчных каналов. Содержит много витаминов.
- Настойка пижмы усиливает продуцирование желчи, снижает ее вязкость. Беспрепятственно можно применять при лечении поджелудочной железы ферментами.
- Спиртовая настойка барбариса снимает спазмы, усиливает вывод желчи. Принимают 20 капель на 100 мл воды, выпивать за один прием.
Отзывы врачей отмечают, что все желчегонные средства дают раздражающий эффект, поэтому категорически запрещены при остром приступе либо обострении болезни. Адекватная доза лекарства помогает ускорить процесс растворения липидов и углеводов, снижает нагрузку на органы пищеварительной системы, в том числе и на поджелудочную железу, что улучшает состояние больного.
Как устранить застой желчи расскажут эксперты в видео в этой статье.
Правильное питание поможет
При хроническом заболевании этих органов, лечить необходимо не только лекарствами, но еще и помогать организму, убирать симптомы хронического панкреатита у женщин при помощи правильного питания.
- Острая стадия панкреатита. Боли, которые в это время проходят, не позволяют больному употреблять какую-то пищу. Устранять симптомы на этот период можно при помощи полного голодания. Единственное, что можно употреблять – это чистая вода. Но если это острая форма холецистита, то соблюдать диету не нужно. Но пище должна быть постная.
- При воспалительном процессе поджелудочной железы, рекомендовано в свой обыкновенный рацион большее количество белка. Именно он ограничивает развитие жировой прослойки, а также улучшает защиту организмом печени и функционирование желчного пузыря. Пища, которая содержит большое количество белка: рыба, мясо, яйца. Все это необходимо готовить на пару. А также обезжиренный творог.
- При хроническом заболевании органов пищеварения употребление углеводов необходимо ограничивать. Можно употреблять только картофель, крупы, хлеб. Они трудно усваиваются в организм, поэтому их можно употреблять в ограниченном количестве. А вот легко усваиваемые углеводы не допустимы. Это связано с увеличением густоты желчи.
- Жиры также относятся к продуктам, которые вам не подходят. При лечении поджелудочной железы необходимо полностью исключать жиры животного происхождения, они заменяются растительными жирами. Именно они способствуют расщеплению холестерина. Они способствуют интенсивному оттоку желчи из желчного пузыря. Также дополнительно не используются жиры для поджаривания. Альдегиды, которые выделяются при этом и приносят ущерб клеткам и органам пищеварения.
Соблюдение диете очень важно при заболеваниях желчного пузыря и поджелудочной железы - Поваренная соль. Ее прием необходимо ограничить. Это способствует уменьшить воспалительный процесс.
- В пищу необходимо принимать микроэлементы и витамины. Это могут быть такие витамины, как А, В2, В6, В12, С и кальций. Это могут быть как препараты, приобретенные в аптеке, так и продукты.
Именно недостаток кальция приводит к нарушению функционирования поджелудочной железы и возникновению хронического заболевания. Также он способствует своевременному оттоку желчи, уменьшает риск развития кристаллов холестерина. Существует кальций в виде таблеток. Это лекарство необходимо принимать несколько раз в день. - Нельзя употреблять какао, консервы, сою, фасоль, пшеницу, рис, консервы.
Пополнение организма магнием способствует снятию спазма, а также повышенную раздражимость нервных волокон и болезненные ощущения. Принимать магний можно в виде лекарства или продуктов. - Необходимо пить каждый день большое количество воды. Она необходима всем клеткам организма, а особенно органам пищеварения. Например, вода способствует увеличению оттока желчи, улучшению работы поджелудочной железы и печени. Хорошо воздействует на организм минеральная вода. Никогда лечение хронического заболевания невозможно без употребления воды.
- Нельзя употреблять продукты, которые богаты клетчаткой.
Во время лечения этих нарушений, придерживаясь этих правил, соблюдая диетическое питание, вы можете уменьшить необходимость приема .
Особенности у женщин
Наибольшая распространенность холецистопанкреатита была среди женщин 45-50 лет, то сейчас воспаление чаще всего выявляется в 30-35 лет.
Если недавно наибольшая распространенность холецистопанкреатита была среди людей 45-50 лет, то сейчас воспаление чаще всего выявляется в 30-35 лет. Острая форма заболевания чаще диагностируется у женщин, нежели у мужчин. Существует теория том, что острое воспаление обусловлено изменением гормонального фона.
Специфика у мужчин
У мужчин данная патология более чем в половине случаев обусловлена алкоголизмом. При этом имеет большое значение стаж. У мужчин фактором риска является курение. У них холецистопанкреатит чаще приводит к осложнениям.
Профилактические меры: как не запустить болезнь
Соблюдение профилактических мер будет весьма актуально для пациентов с холециститом. Ведь крайне важно не спровоцировать развитие панкреатита или его обострение. В первую очередь следует обратить внимание на питание и скорректировать его. Разделить весь дневной прием пищи на небольшие порции таким образом, чтобы превратить 3-разовое стандартное питание на 5-6 приемов пищи. Порции должны быть небольшими.
Не забывайте о приеме медикаментозных препаратов. Не стоит прекращать их прием после незначительного улучшения и снижения болевого синдрома. В некоторых случаях может потребоваться пожизненное соблюдение диеты и прием определенных препаратов во избежание развития осложнений. Хронический панкреатит и холецистит в острых формах потребуют ежегодного лечения в санаторно-курортных учреждениях.
Вероятные осложнения
Если не заниматься лечением совместного панкреатита и холецистита, неизбежно возникнут осложнения. В связи с тем, что данные болезни нарушают производство и процесс проникновения ферментов в пищеварительный тракт, возникает дефицит этих веществ.
Отсюда образуются сбои в функционировании органов ЖКТ, к примеру, расстройства стула, гастрит, язвенная болезнь, дисбактериоз и прочее. На поздних стадиях есть риск развития сахарного диабета, возникновения перфорации пораженных органов.
Расстройства стула в свою очередь тоже могут приводить к тяжелым последствиям. Постоянный понос вызывает обезвоживание организма, частые запоры провоцируют застой кала, что чревато разрывом или перфорацией стенок кишечника.
Прогноз жизни
Прогноз для жизни и здоровья при воспалении поджелудочной железы и желчного пузыря чаще всего благоприятный. Необходимым условием для этого является своевременное и правильное лечение. В легких случаях острое воспаление заканчивается полным выздоровлением. При тяжелом холецистопанкреатите часто требуется операция. При ее отсутствии возможны рецидивы.
Удаление желчного пузыря не сильно сказывается на процессе пищеварения. У некоторых больных развивается постхолецистэктомический синдром. Он проявляется нарушением стула по типу диареи. Прогноз может ухудшаться в случае самолечения и игнорирования симптомов холецистопанкреатита. Нередко причиной ухудшения состояния является прием ферментов в острую фазу.
- https://medside.ru/holetsistopankreatit
- https://pankreatit.guru/soputstvuyushhie/holetsistopankreatit1
- https://netpankreatita.ru/lechenie-pankreatita/lechenie-xronicheskoj-formy/xronicheskij-pankreatit-i-xolecistit-lechenie-patologij/
- https://puzyr.info/hronicheskij-holecistit-i-pankreatit/
- https://opodjeludochnoy.ru/bolezni_podjeludochnoy/kak_vylechit_holetsistopankreatit
- https://MedPechen.ru/holecistit-i-pankreatit.html
- https://myzhelezy.ru/ekzokrinnye/pishhevaritelnye/holetsistit-pankreatit.html
- https://GastroTract.ru/bolezn/pankreatit/holitsisto-pankreatit.html
- https://DiabetNorma.ru/holecistit-i-pankreatit/
- https://gb4miass74.ru/lechenie/holicisto-pankreatit-simptomy-i.html
- https://hpt-kld.ru/pankreatit-i-holetsistit-sovmestnoe-zabolevanie-simptomy/