Реактивный панкреатит у детей: симптомы, лечение, диагностика, профилактика, последствия и осложнения
Содержание
- 1 Подробнее о реактивном панкреатите
- 2 Реактивные изменения поджелудочной железы у ребенка: что это такое
- 3 Почему происходят реактивные изменения в поджелудочной железе
- 4 Что может привести к заболеванию
- 5 Признаки начала реактивных изменений у ребенка
- 6 Способы определения изменений
- 7 Развитие патологии
- 8 Негативные последствия
- 9 Клинические проявления
- 10 Диагностические мероприятия
- 11 Взаимодействие пищеварительных органов
- 12 Чем опасны реактивные изменения
- 13 Лечение
- 14 Профилактика реактивного панкреатита
- 15 Чем опасен реактивный панкреатит?
- 16 Первая помощь
- 17 Первые действия родителей и врачей
- 18 Познавательное видео о правильном питании детей и родителей
Подробнее о реактивном панкреатите
При этом состоянии у ребёнка происходит сбой в функционировании поджелудочной железы. Её охватывает воспалительный процесс. Ферменты, которые вырабатываются в железе, не попадают в двенадцатипёрстную кишку и не принимают участия в пищеварительном процессе, они остаются в органе. Под воздействием ферментов поджелудочная железа начинает разрушаться.
Причинами реактивного панкреатита могут быть обычные детские инфекции. Довольно часто поджелудочная железа воспаляется из-за ОРВИ. Симптомы заболевания возникают и из-за врождённых патологий. У органов пищеварительной системы, да и у самой поджелудочной железы, может быть неправильное строение. Некоторые патологии препятствуют выходу ферментов, в результате чего начинается воспаление.
Реактивный панкреатит у ребёнка иногда возникает из-за приёма сильных антибиотиков, травм живота. Огромную роль играет питание. Практически все дети любят фаст-фуд, чипсы, газированную воду, жевательные резинки. Эти продукты негативно влияют на здоровье. К причинам воспаления железы можно также отнести неравномерную работу пищеварительной системы (слишком большой промежуток между завтраком, обедом и ужином), отравления.
Реактивные изменения поджелудочной железы у ребенка: что это такое
Болезнь развивается по следующему сценарию. Поджелудочная железа производит ферменты, которые используются для осуществления пищеварения. Они должны соединиться с желчью в желчных протоках, а затем попасть в кишечник. Так осуществляется процесс пищеварения. В случае болезни эта система дает сбой. Сок не проходит дальше и начинается разрушительное действие внутри ЖКТ. Если не принимать никаких мер, развивается сахарный диабет или можно оказаться на хирургическом столе.
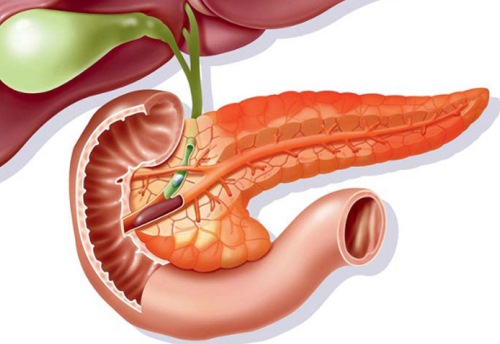
Почему происходят реактивные изменения в поджелудочной железе
Крупная и значительная железа человеческой пищеварительной системы — поджелудочная. Клетки паренхимы (тканей) поджелудочной железы подвержены изменениям реактивного характера. Часто они вызваны патологией одного или нескольких органов желудочно-кишечного тракта, расположенных в непосредственной близости к железе. Такое изменение не обязательно опасно, но если запустить этот процесс и не обращать на него внимания, то могут быть серьезные неприятные последствия для организма.
Развитие реактивного панкреатита вызывает разрушающее действие в поджелудочной железе. При этом состоянии железа отекает, меняется плотность паренхимы.
Паренхима поджелудочной железы вырабатывает гормоны, отвечающие за липидно-углеводный обмен и панкреатический сок, который, в свою очередь, содержит ферменты (в неактивном виде), необходимые для пищеварения.
Ферменты, которые вырабатываются в железе, должны смешаться в желчных протоках с желчью и поступить в двенадцатиперстную кишку, там активизироваться и принять непосредственное участие в пищеварении. Но этого не происходит, панкреатический сок остается в железе и начинает разрушать ткани. Если этот процесс запустить, болезнь может обратиться крайне неприятными симптомами, возрастает вероятность возникновения сахарного диабета.
Каковы причины реактивного состояния? В анамнезе реактивных изменений поджелудочной железы часто бывают:
- болезни органов ЖКТ (холецистит, заболевания пищевода, гепатит, язва и рефлюкс, язвенный колит и другие);
- различные отравления;
- кишечные инфекции;
- нарушение правил питания (регулярность, методы приготовления пищи, продукты, которыми питается человек);
- генетические патологии;
- травма какой-либо зоны пищеварительной системы;
- употребление алкоголя;
- длительное применение антибиотиков;
- аллергия на лекарства или пищевая аллергия.
Что может привести к заболеванию
При панкреатите развивается реактивное изменение поджелудочной железы. Реактивный панкреатит базируется на воспалении, когда происходит отек и поджелудочная железа многократно увеличивается в размерах. В паренхиматозной ткани начинают происходить изменения. У детей чаще встречается хроническая форма течения болезни. Острая фаза может наступить в случае нарушения диеты. Если у ребенка присутствуют болезни желудочно-кишечного тракта с рождения, то может наступить сразу острая форма развития заболевания.
Среди предпосылок течения болезни можно отметить:
- Инфекции и простуды. Ребенку достаточно простудиться, чтобы поджелудочная железа начала отекать и воспаляться.
- Нарушение работы железы. Затрудненный выход ферментов. Этому способствуют врожденные патологии, а также неправильное формирование самого органа.
- Генетическая предрасположенность.
- Ушибы или травмированные органы брюшной полости.
- Аллергические реакции.
- Пищевые отравления.
- Прием сильнодействующих антибиотиков.
У детей старшего возраста реактивные изменения вызывают:
- Патологические нарушения в работе пищевода.
- Язвы кишечника и колиты.
- Острые и хронические формы гепатита.
- Хронический холецистит.
Признаки начала реактивных изменений у ребенка
Косвенные признаки по симптомам схожи со многими другими болезнями. Если вас что-то настораживает в работе собственного организма, рекомендуют обратиться к врачу. Можно заметить, что у ребенка нестабильное моральное состояние, резкая смена настроения. Ваше чадо испытывает болевые ощущения в районе живота. В крови резко меняется уровень сахара. Малыша часто поносит.
У подростков симптомы имеют четкий характер:
- вздутие живота;
- сильные боли в верхней области живота;
- рвота или чувство тошноты. После рвоты не чувствуется облегчения;
- желтизна кожных покровов;
- темный оттенок мочи;
- светлые фекалии;
- повышенная температура тела;
- белый или желтый корень языка.
Важно. У грудничков изменения определить сложнее. Ярко выраженные симптомы отсутствуют. Присутствует вялое состояние и потеря аппетита.
Симптомы реактивного панкреатита у детей
Заподозрить реактивный панкреатит у ребёнка врач способен на основании симптомов:
- боль в верхней части живота (отдаёт в спину либо опоясывает);
- некритичное повышение температуры тела (в районе 37-37,5С);
- общее недомогание;
- тошнота, рвота;
- жидкий стул светлого цвета;
- отказ от еды;
- желтушность кожных покровов;
- сухость во рту;
- язык плотно обложен белым налетом.
Выраженные симптомы реактивного панкреатита у детей проявляются в старшем возрасте. Малыши часто не в силах внятно объяснить причину беспокойства, родителям требуется быть внимательными и при наличии непрекращающейся боли в животе в сочетании с описанными признаками обращаться в медицинское учреждение. До обследования и постановки диагноза настоятельно рекомендуется минимизировать количество потребляемой пищи, обеспечить покой больному. Для уменьшения боли допустимо приложить лед к животу.
Способы определения изменений
Для того, чтобы точно определить наличие изменений, которые происходят в организме воспользуйтесь ультразвуковым исследованием (УЗИ). Для получения дополнительных сведений проходят компьютерную томографию. Рекомендуют провести обследование всей брюшной полости: обследовать печень и поджелудочную.
Дополнительные исследования, которые рекомендуют пройти:
- Сдать кровь, для проведения общего анализа (это делают с целью определить наличие воспалительных процессов в организме).
- Для выявления количества ферментов, провести биохимический анализ крови.
- Рекомендуют обследовать слизистую кишечника возле входного отверстия протока.
- Лапароскопия – для более точного определения вида отклонений.
Важно. Доктор, проведя комплексный анализ информации, сможет точно установить диагноз и назначить грамотное лечение.
Развитие патологии
Реактивный панкреатит не является самостоятельной болезнью. Поражение ткани поджелудочной железы — это вторичные изменения, развившиеся на фоне различных патологических состояний.
К ним могут привести:
- нерациональное питание с употреблением большого количества полуфабрикатов, продуктов с консервантами и другими химическими добавками;
- инфекционные и аутоиммунные патологии. Большое значение имеют «детские» инфекции: корь, краснуха, скарлатина и др.;
- поражение желчевыводящих путей и желчного пузыря: дискинезия протоков, желчнокаменная болезнь и т.д.;
- врожденные аномалии строения поджелудочной железы;
- длительный прием медикаментов из группы антибиотиков, цитостатиков или глюкокортикостероидов;
- травматические повреждения области живота;
- наследственная предрасположенность.
Указанные состояния приводят к преждевременной активации ферментов в панкреатическом соке. Это происходит в тот момент, когда они располагаются внутри протоков органа. Активированные ферменты начинают повреждать клетки и соединительную ткань, расположенную между ними.
В результате протоковые изменения в поджелудочной железе у ребенка способствуют еще большему повреждению паренхимы органа и усилению воспаления.
Реактивное состояние характеризуется такими патологическими процессами, как дистрофия и некроз. Некроз — это необратимая гибель клетки, при которой нарушается целостность ее мембраны и содержимое выходит во внеклеточную среду. Дистрофия обратима и проявляется обменными нарушениями в клетках органа.
Негативные последствия
Прогноз для ребенка благоприятен в тех случаях, когда заболевание выявлено на начальных этапах развития. При поздней диагностике панкреатит переходит в хроническую форму из-за диффузно-реактивных изменений в поджелудочной железе и интенсивной воспалительной реакции. В этом случае заболевание приобретает циклический характер с периодическими обострениями и ремиссиями.
При прогрессировании патологии в отсутствие лечения возможно развитие панкреонекроза, то есть тотальной гибели поджелудочной железы и рядом расположенных тканей. На фоне этого развивается асептический перитонит и болевой шок. Без интенсивной терапии большинство больных умирает.
Длительное течение болезни характеризуется внешнесекреторной и эндокринной недостаточностью. Поджелудочная железа выделяет панкреатический сок, содержащий ферменты, необходимые для переваривания пищи. Их недостаток приводит к диспепсическим расстройствам (тошнота, рвота и др.), так как продукты не перевариваются и не всасываются из кишечника в кровь.
У детей с хроническим панкреатитом повышен риск развития сахарного диабета, так как орган содержит клетки, выделяющие инсулин. Это гормон, контролирующий уровень глюкозы в крови.
Клинические проявления
Говоря о симптомах реактивных изменений поджелудочной железы у ребенка и о том, что это такое, врачи выделяют ряд характерных признаков болезни. Их знание позволяет родителям заподозрить заболевание на ранней стадии и своевременно обратиться за медицинской помощью.
Основные проявления реактивного панкреатита:
- острый болевой синдром с локализацией в верхней части живота. Боль может иррадиировать в подреберье или поясничную область;
- субфебрильная температура — до 38оС;
- диспепсические нарушения в виде тошноты, рвоты, диареи, вздутия живота и отсутствия аппетита;
- общая слабость и быстрая утомляемость;
- при сопутствующем нарушении оттока желчи развивается желтушность кожи и склер.
Если заболевание возникает у детей раннего возраста, они не всегда могут описать родителям свои жалобы. В этом случае ребенок становится беспокойным, плаксивым и отказывается от еды. Своевременное посещение педиатра позволяет предупредить прогрессирование патологии и развитие осложнений.
Диагностические мероприятия
Симптомы реактивного панкреатита схожи с большим количеством болезней: первичное поражение поджелудочной железы, дискинезия желчных протоков, острый аппендицит и др.
Для уточнения диагноза обследование включает в себя следующие методы:
- клинический анализ крови. При исследовании определяются воспалительные изменения: лейкоцитоз (увеличение количества лейкоцитов) и ускорение СОЭ (скорость оседания эритроцитов);
- в биохимическом анализе крови возрастает уровень воспалительных белков (С-реактивный белок, фибриноген) и панкреатических ферментов (амилаза, липаза и др.);
- в копрограмме выявляют большое количество жиров и непереваренные остатки крахмала;
- УЗИ поджелудочной железы — «золотой стандарт» диагностики. Исследование позволяет поставить точный диагноз за счет выявления эхографических признаков патологии: неоднородность структуры и появление гипоэхогенных образований.
В сложных диагностических случаях проводится компьютерная или магнитно-резонансная томография, а также эндоскопическая ретроградная холангиопанкреатография. При необходимости показаны консультации гастроэнтеролога, генетика и других специалистов.
Внимание! Проводить расшифровку результатов исследований и назначать терапию должен только врач. Попытки самолечения могут стать причиной прогрессирования воспалительных изменений и развития осложнений.
Взаимодействие пищеварительных органов
Поджелудочная железа должна выполнять две важные функции:
- внутрисекреторная (заключается в производстве островками Лангерганса инсулина, способствующего усвоению глюкозы);
- внешнесекреторная (заключается в выработке панкреатической жидкости, принимающей активное участие в процессе пищеварения).
Пищеварительный сок, производимый паренхимой, соединяясь с желчным протоком, отступающим от желчного пузыря, собирается в проток и открывается в области двенадцатиперстной кишки.
Вследствие такой тесной взаимосвязи болезни органов желчевыводящих путей и печени провоцируют реакцию и изменения в полноценном функционировании всей системы.
Чем опасны реактивные изменения
При раннем выявлении изменений для жизни они опасности не представляют. Под действием адекватной терапии основного заболевания все процессы в клетках поджелудочной железы восстанавливаются.
Если медицинское вмешательство не было произведено своевременно или его не было совсем, то клетки из пограничного состояния переходят в состояние некроза, то есть погибают. Постепенно процесс затрагивает всю поджелудочную железу, наступает панкреонекроз – состояние, угрожающее жизни пациента. Поджелудочная железа перестаёт функционировать, больной находится в тяжёлом состоянии. При присоединении сепсиса или шока может наблюдаться летальный исход.
Лечение
После обнаружения диффузных изменений лечение назначают только после дополнительных исследований. Это необходимо для постановки точного диагноза – каждое заболевание требует особого подхода.
Лечение панкреатита
Если причиной диффузных изменений является панкреатит, то вопрос, как лечить патологию зависит от ее формы. При остром заболевании пациента нужно госпитализировать. Обязательно надо принять следующие меры:
Читайте также: Лапароскопическая операция на поджелудочной железе: все о процедуре
- Снять боль. Для этого прибегают к нестероидным противовоспалительным препаратам. В некоторых случаях не обойтись без наркотических средств – морфина или промедола.
- Расслабить гладкую мускулатуру. Обычно применяют Но-Шпу. Она снимает спазм и улучшает отток панкреатического сока.
- Подавить секрецию поджелудочной железы. Выполняют прикладыванием холода к животу и назначением Атропина.
- Голодание. Его нужно придерживаться пока острая боль не пойдет на спад. Затем разрешают понемногу есть йогурт. Остальные продукты вводят постепенно и небольшими порциями.
При хроническом панкреатите возможно острое проявление либо состояние ремиссии. Обострение в таком случае лечат аналогично острому заболеванию. При ремиссии терапия отличается:
- Ферментные препараты для борьбы с диареей, тошнотой и вздутием живота. Обычно прибегают к Мезиму или Креону.
- Инъекции смеси аминокислот. Такая мера нужна при снижении функции органа, когда отсутствуют ферменты для переваривания белковой пищи. Дополнительно прибегают к анаболическим гормонам и витамину C. Детальная статья о препаратах для лечения панкреатита — здесь.
- Частое и дробное питание.
- Диета. Назначают стол №5п. Тут можно прочитать подробнее о диете при остром панкреатите.
Фиброз
Лечение фиброза обязательно включают диету. Назначают стол №5п, как при хроническом панкреатите. Простые углеводы ограничивают. Если организм сильно истощен, то пищу вводят парентерально.
При фиброзе назначают ферментные препараты. Прибегают обычно к Панкреатину или Липазе. Нарушенный углеводный обмен корректируют сахароснижающими препаратами, иногда требуется инсулинотерапия.
Если пациент резко теряет вес, страдает от выраженного болевого синдрома или частых обострений панкреатита, то необходимо хирургическое вмешательство. В периоды ремиссии стоит обратиться к санаторно-курортному лечению.
Липоматоз
Терапевтические меры при липоматозе направлены в основном на коррекцию питания. Пациенту необходимо нормализовать свой вес, приобщиться к здоровому образу жизни, избавиться от вредных привычек.
Произошедшие изменения при липоматозе необратимы, но предотвратить их развитие можно с помощью диеты. Основной ее принцип – дробное питание и небольшие порции. Вредную пищу из рациона надо исключить. Продукты лучше варить или готовить на пару, не используя растительное масло. Потребление калорий за сутки надо ограничить – максимальный показатель рассчитывается индивидуально.
Липоматоз может сопровождаться гепатитом, заболеваниями щитовидной железы, сахарным диабетом. В этом случае их обязательно лечат.
Гепатомегалия
Бороться с гепатомегалией надо начинать с устранения ее первопричины. В лечебный комплекс обязательно включают диету, чтобы снизить нагрузку на печень и активировать регенерацию ее тканей.
Медикаментозная терапия заключается в приеме гепатопротекторов. Эти препараты необходимы для защиты клеток печени.
Незначительные проявления гепатомегалии не нуждаются в специфическом лечении. Терапия заключается в специальной диете. Поддержать работу печени можно достаточным количеством сахара, который содержится во фруктах, например, в 0,2 кг винограда (норма в сутки).
Важно! Нельзя самостоятельно назначать лечение, даже если диагноз точно известен. У каждого заболевания есть свои особенности, от которых зависят и нюансы терапии.
Принципы правильного питания
- Главным фактором риска становится неправильное питание – обилие в рационе жирной, соленой и острой пищи (фаст-фуда).
- Негативно отражается на работе пищеварительной системы употребление газированных напитков, которые, помимо повышения кислотности желудка, оказывают механическое воздействие на стенки двенадцатиперстной кишки и провоцируют заброс содержимого в протоки поджелудочной железы. В результате таких действий активация ферментов произойдет, не достигнув пункта назначения, и запустит процесс переваривания тканей здорового органа.
- Стоит также обратить внимание на размеры порций. Переедание недопустимо. Во избежание проблем с пищеварением не нужно заставлять ребёнка есть, если он отказывается.
- Частые перекусы – злостный враг нормального функционирования органов пищеварения.
- Пищевые красители, консерванты и усилители вкуса требуется по возможности исключить из рациона ребёнка.
Профилактика реактивного панкреатита
В целях профилактики воспаления поджелудочной железы родители обязаны следить за состоянием здоровья отпрысков, обеспечить квалифицированное и своевременное лечение воспалительных заболеваний, прививать правила здорового образа жизни, обеспечить рациональное питание, не злоупотреблять приёмом лекарственных препаратов, но и не игнорировать необходимость их использования, проходить профилактические обследования и вакцинироваться согласно медицинскому календарю. Врожденные патологии, способные вызвать развитие реактивного панкреатита, устраняются или находятся под постоянным наблюдением врача. При первых признаках недомогания у ребёнка следует незамедлительно обращаться за медицинской помощью.
Реактивный панкреатит в силах серьёзно навредить здоровью и качеству жизни ребёнка, если не воспринимать болезнь всерьёз и не уделять достаточного внимания профилактике. Поэтому и родители, и дети должны обучаться принципам правильного питания и заботе о собственном организме, а также знать симптомы и лечение заболевания, если всё же пришлось с ним столкнуться.
Чем опасен реактивный панкреатит?
В большинстве случаев нарушение возникает как реакция организма на попадание в организм вредных химических веществ, дисфункции пищеварительной системы, инфекции и воспалительные процессы. При своевременной терапии данные изменения неопасны для организма, но если лечение отсутствует, у ребенка может развиться сахарный диабет и необратимые изменения в поджелудочной железе, которые потребуют хирургического вмешательства и удаления части органа.
При появлении первых симптомов нужно показать ребенка врачу
Кроме того, панкреатит повышает риск развития одного из самых серьезных и неблагоприятных в диагностическом плане видов онкологии – рака поджелудочной.
Первая помощь
При развитии симптомов реактивного панкреатита у ребенка следует сразу же вызвать «скорую помощь» – любое промедление, а тем более самолечение может привести к непоправимым последствиям.
Первая помощь при реактивном панкреатите у ребёнка делится на несколько шагов
В подавляющем большинстве случаев детям с подозрением на заболевание требуется госпитализация и лечение в условиях стационара. В ожидании бригады медиков необходимо сделать следующее:
- уложить ребенка (лучше всего на бок, чтобы воспаленный орган не давил на солнечное сплетение) и не давать ему есть;
- поместить на область живота холодный компресс или грелку с водой;
- в перерывах между приступами рвоты давать пить чистую воду небольшими глотками.
Используя мешок для льда, можно сделать холодный компресс
Внимание: при подозрении на развитие панкреатита нельзя использовать болеутоляющие препараты – они могут смазать картину заболевания и усложнить постановку диагноза.
Первые действия родителей и врачей
Если у ребёнка появились признаки реактивного панкреатита, то нужно сразу же вызвать врача. До его приезда малышу следует обеспечить полный покой. Прибывший специалист осмотрит больного, выслушает его жалобы или попросит родителей рассказать о состоянии юного пациента. Также проводятся следующие исследования:
- общий анализ крови для подтверждения наличия воспалительного процесса;
- биохимический анализ крови для определения уровня ферментов поджелудочной железы;
- УЗИ (ультразвуковое исследование) или КТ (компьютерная томография) органов, расположенных в брюшной полости для обнаружения уплотнённых участков поджелудочной железы, замещённых соединительной тканью;
- лапароскопия для уточнения формы и вида заболевания.
Ребёнка в тяжёлом состоянии с диагнозом «панкреатит» обязательно госпитализируют. Лечение осуществляется консервативно. Хирургическое вмешательство не требуется. К основным принципам лечения реактивного панкреатита можно отнести устранение причин возникновения заболевания и применение медикаментов, позволяющих избавиться от имеющихся симптомов: болей, рвоты и др.
Юному пациенту врач назначит лекарственные средства:
- Пирензепин или другие медикаменты с аналогичным действием (препараты, которые уменьшают объём вырабатываемого желудочного сока и тормозят работу поджелудочной железы);
- Фестал, Панкреатин — средства, снижающие болевые ощущения и улучшающие пищеварение;
- Но-шпа, Платифиллин (спазмолитические препараты, устраняющие боль и улучшающие отток сока поджелудочной железы);
- раствор глюкозы (для пополнения организма легкоусвояемым питательным материалом).
Нередко специалист назначает и другие медикаменты. Выбор препаратов для лечения реактивного панкреатита у детей зависит от конкретной ситуации.
Диета при воспалении поджелудочной железы
При возникновении у ребёнка заболевания родителям стоит обратить внимание на его питание. Малышу придётся соблюдать диету. Вот главные правила питания при реактивном панкреатите:
- Обеспечение поджелудочной железе функционального покоя. Из рациона ребёнка в первую очередь нужно исключить раздражители. Пищу, сваренную или приготовленную на пару, нужно подавать в измельчённом и теплом виде. Даже во время ремиссий маленьким детям (до 3 лет) нужно перетирать пищу, ведь в этом возрасте они плохо её пережёвывают.
- Сохранение энергетической и пищевой ценности рациона. При диагностировании у ребёнка реактивного панкреатита родителям не стоит давать своему чаду только те продукты, в которых содержится много белков. В рационе должна присутствовать и другая еда, содержащая необходимое количество углеводов и жиров. Нужно лишь в качестве источников этих компонентов использовать наиболее подходящие продукты.
- Дробное питание. При реактивном панкреатите нужно принимать пищу не по обычной схеме (завтрак, обед и ужин), а небольшими порциями не менее 5–6 раз в день. Промежуток между приёмами пищи не должен превышать 4 часов.
Особенности питания при реактивном панкреатите
| День лечения | Разрешённые продукты | Запрещённые продукты |
| 1-й день | тёплое питье (минеральная вода без газа) |
|
| 2-й день | ||
| 3-й день | чай без сахара с сухариками из несдобного теста без приправ, овсяная и гречневая протёртые каши | |
| 4-й день | кисломолочные продукты (йогурт, ряженка, кефир, творог, простокваша), кисель и вчерашний белый хлеб | |
| 5-й день | овощные пюре или супы | |
| 6-й день | ||
| 7-й день | ||
| Следующая неделя | разрешено дополнить диету рыбой, отварным мясом нежирных сортов (телятина, курица), паровыми котлетами, а немного позже можно ввести в рацион свежие фрукты, овощи и ягоды |
Обострений реактивного панкреатита у детей можно избежать при условии, что даже во время ремиссий запрещённые продукты не будут включаться в рацион. Любые эксперименты с едой могут привести к новому приступу и необходимости соблюдать строгую диету.
Познавательное видео о правильном питании детей и родителей
- https://mama66.ru/child/1154
- https://myzhelezy.ru/smeshannoj-sekretsii/podzheludochnaya/reaktivnye-izmeneniya-u-rebenka.html
- https://MedicalOk.ru/podzheludochnaya/chto-takoe-reaktivnye-izmeneniya-podzheludochnoj-zhelezy-u-rebenka.html
- https://hpt-kld.ru/reaktivnyy-pankreatit-simptomy-u-rebenka/
- https://zhkt.life/podzheludochnaya/zabolevaniya/osobaya-opasnost-reaktivnyh-izmeneniy-podzheludochnoy-dlya-rebenka/
- https://doctorplus-nov.ru/shchitovidnaya-zheleza/reaktivnye-izmeneniya-v-podzheludochnoj-zheleze.html