Признаки и симптомы панкреатита при беременности
Содержание
- 1 Беременность и система пищеварения
- 2 Причины развития панкреатита при беременности
- 3 Планирование беременности при ранее диагностированном хроническом панкреатите
- 4 Диагностика панкреатита во время беременности
- 5 Почему болит поджелудочная при беременности
- 6 Воспаление поджелудочной железы при беременности
- 7 Признаки болезней поджелудочной
- 8 Формы панкреатита у беременных
- 9 Как диагностировать болезнь
- 10 Лечение заболеваний поджелудочной у беременных
- 11 Поджелудочная железа и беременность: как лечить?
- 12 Стоит ли применять лекарство
- 13 Показания к хирургическому лечению
- 14 Диетическое питание
- 15 Профилактика
Беременность и система пищеварения
Проблемы с работой желудочно-кишечного тракта в период вынашивания ребенка обусловлены изменениями, которые происходят в женском организме. Известно, что с первых дней беременности меняется гормональный фон. Заметно повышается в крови количество прогестерона. Это расслабляет гладкую мускулатуру матки, чтобы исключить угрозу выкидыша. Однако увеличение показателя прогестерона влияет не только на матку, но и на все органы брюшной полости. В их числе — система пищеварения и ее составляющие. Когда мышцы кишечника теряют тонус, то они хуже справляются с продвижением каловых масс. Женщины ощущают это хроническими запорами. А когда каловые массы застаиваются, они начинают выделять токсины, которые попадают в кровь и провоцируют у беременных приступы тошноты, рвоты, способствуют ухудшению самочувствия.
Изжога — еще один неприятный симптом, который сопровождает беременность. Ее причина, опять же, кроется в действии прогестерона. Он расслабляет сфинктер, который защищает пищевод от обратного заброса еды из желудка. Именно кислотное содержимое, попадающее в ослабленный пищевод, провоцирует изжогу. А когда в третьем триместре плод активно растет, матка увеличивается, то ситуация с изжогой может еще больше усугубиться.
Причины развития панкреатита при беременности
Во время ожидания ребенка в организме женщины протекает ряд процессов, которые способствуют развитию этой патологии. Многие представительницы прекрасного пола испытывают повышенный аппетит в этот период. Увеличение количества перевариваемой пищи и повышение потребления инсулина приводит к усилению нагрузки на поджелудочную железу и нарушению работы всей пищеварительной системы. В кишечнике повышается количество вредных бактерий. Это становится причиной развития дисбактериоза. К факторам, повышающим риск развития панкреатита во время беременности, относятся:
- неправильное питание;
- употребление алкоголя;
- курение;
- наследственная предрасположенность;
- инфекции;
- хронические заболевания органов пищеварения;
- сахарный диабет.
Проблема появления панкреатита может быть вызвана гормональной перестройка организма, наблюдающейся во время беременности. Кроме того, поражение поджелудочной железы нередко является результатом механического сдавливания из-за увеличения размеров матки и ее смещения в стороны. Это становится причиной более плотного прилегания органов. Развитие этого патологического состояния связано с применением большого количества лекарств и витаминных комплексов в этот ответственный период. Нарушение работы такого органа ЖКТ, как поджелудочная железа нередко наблюдается на фоне приема мочегонных средств. Приступ острого панкреатита может быть результатом обострения желчнокаменной болезни.
Планирование беременности при ранее диагностированном хроническом панкреатите
Нужно понимать, что само воспаление в поджелудочной железе никак не влияет на процесс зачатия. Поэтому забеременеть женщине с установленным хроническим панкреатитом совсем не сложно. Однако нужно иметь в виду, что при воспалении нужно вести регулярный приём лекарственных препаратов, многие из которых противопоказаны при беременности. Всё это приводит к самопроизвольному прерыванию беременности или прерыванию по медицинским показаниям.
Если женщина с хроническим панкреатитом планирует в ближайшее время беременность, ей нужно пройти полный осмотр у гастроэнтеролога. Врач поможет подобрать правильный период зачатия, когда заболевание будет в фазе стойкой ремиссии. В этот период не требуется ежедневный регулярный приём лекарственных средств, а значит, плод будет развиваться нормально.
Важно! Не стоит планировать беременность во время обострения хронического панкреатита и в ближайший месяц после стихания острого процесса. Из-за возрастающей нагрузки на организм беременной заболевание может снова активироваться, что негативно повлияет на плод.
Диагностика панкреатита во время беременности
В связи с беременностью диагностические возможности панкреатита ограничены. В частности, женщине нельзя применять никаких рентгенологических, ионизирующих и рентген контрастных исследований. Агрессивные рентгенологические лучи оказывают тератогенное влияние на плод. Поэтому назначаются следующие виды анализов:
Клинический анализ крови
Обращают внимание на острофазные показатели (СОЭ, С-реактивный белок, количество лейкоцитов), изменения которых свидетельствуют о наличии воспалительного процесса в организме женщины. Ещё один показатель, который в обязательном порядке проверяют у беременных, – количество гемоглобина. При снижении гемоглобина в крови судят о недостаточном всасывании нутриентов, витаминов и минералов из полости кишечника.
Биохимический анализ крови
Смотрят на количество ферментов (трансферазы, амилазы, ЛДГ), билирубина. Значительное увеличение амилазы в крови позволяет говорить об остром воспалении поджелудочной железы. Этот анализ также позволяет отследить у беременных холестерин, общий белок в крови, изменение которых может повлиять на течение беременности.
Биохимический и общий анализ мочи
Для диагностики панкреатита у беременных решающее значение имеет появление в моче высоких уровней диастазы (амилазы).
Мыла и жиры в кале
Исследование кала для количественного определения мылов и жиров. Если в заключении врач укажет наличие стеатореи (повышенное содержание жиров в кале), то это позволит подтвердить панкреатит.
Ультразвуковое исследование органов брюшной полости
Единственный инструментальный метод, который применяют для диагностики панкреатита у беременных. Он безвреден, не влияет на развивающий плод. При наличии заболевания врач на экране монитора увидит диффузные изменения в ткани поджелудочной железы, отёк и инфильтрацию. Также оценивается состояние печени, желчного пузыря и протоков. Их воспаление и другие патологические изменения могут обусловить развитие панкреатита.
Почему болит поджелудочная при беременности
Воспаление поджелудочной железы при беременности – основная причина болей. Панкреатит, проявившийся на ранних сроках, нередко принимают за токсикоз из-за наличия тошноты и рвотных позывов. Но кроме того, выраженный дискомфорт отмечается при следующих болезнях и состояниях:
- Из-за увеличения матки и живота при беременности приподнимаются прочие органы. В результате железа смещается, что и становится причиной клинической картины.
- Изменение привычного положения органов сопровождается сдавливанием протоков поджелудочной. Это, в свою очередь, приводит к нарушению гуморальной регуляции. Застой соков создает благоприятную для размножения бактерий среду, и воспаление приобретает инфекционный характер.
- Нарушение метаболизма свойственно женщинам, быстро набирающим вес во время беременности. Виновником ожирения часто становится нерациональное питание с избытком жиров и углеводов. Страдает от подобного меню не только поджелудочная, но и весь пищеварительный тракт.
- Гормональные проблемы также провоцируют болезненность в поджелудочной при беременности.
- Обострение хронических патологий ЖКТ, например, желчнокаменной болезни или язвы желудка, к которым присоединяется в качестве вторичного заболевания панкреатит.
- Самостоятельное использование гормональных и антибактериальных средств во время беременности, оказывающих отрицательное воздействие на поджелудочную.
По статистике, у 1 из 4000 женщин в положении развивается острое воспаление поджелудочной. При отсутствии терапии вероятен разрыв протоков и попадание панкреатического в окружающие ткани, последующий некроз клеток.
Воспаление поджелудочной железы при беременности
Воспаление поджелудочной железы при беременности – это панкреатит. Опасность данного заболевания для беременных в том, что его сложно диагностировать. Если заболевание появилось на первых месяцах беременности, то чаще всего его путают с токсикозом, который, как и панкреатит сопровождается болями, отсутствием аппетита, тошнотой и рвотой. Но если до беременности у женщины были проблемы с поджелудочной, то появившиеся боли – это признак воспаления, которое необходимо лечить в обязательном порядке, так как оно может стать причиной серьезных осложнений.
Диагностируют воспаление с помощью биохимического анализа крови и анализа мочи. Анализ мочи выявит диастаз, а кровь позволит определить ферменты амилазы. Кроме медицинской диагностики, особое внимание уделяется симптоматике заболевания. Симптомы воспаления поджелудочной железы зависят от формы воспаления. Выделяют два вида воспалительных заболеваний поджелудочной – асимптоматическое воспаление и диспепсическое.
- При диспепсической форме заболевания у женщины наблюдаются нарушения пищеварения, понос, рвота, метеоризм, потеря веса и прочее. Такие симптомы провоцируют рост бактерий в кишечнике и вызывают дисбактериоз. Воспаление поджелудочной и дисбактериоз становятся причиной вагинального кандидоза, пищевой аллергии и гиповитаминоза. Как результат – серьезные осложнения для беременности.
- Если у женщины асимптоматическая форма заболевания, то основной симптом – это боли во время или после еды. Данную форму панкреатита очень сложно диагностировать. Существует и болевая форма заболевания, при которой беременная ощущает боли в верхней части живота
При первых симптомах воспаления поджелудочной железы, то есть болях, необходимо немедленно обратиться за медицинской помощью. Доктор назначит сдачу анализов и выпишет максимально эффективное и безопасное лечение, которое не окажет негативного воздействия на организм беременной женщины и будущего малыша.
Признаки болезней поджелудочной
Близким и врачам необходимо внимательно следить за состоянием женщины в период беременности. Основной симптом – это резкая боль, особенно в пупочной зоне, которая проявляется непосредственно после трапезы и продолжается несколько часов.
В том случае, если болит поджелудочная железа при беременности на любом сроке, необходимо как можно быстрее обратиться к врачу или даже вызвать скорую.
При воспалении поджелудочной во время беременности, кроме боли вверху живота либо опоясывающего характера, отмечаются:
- усиление метеоризма;
- запоры или поносы;
- потеря аппетита, тошнота.
Будущим мамам еще при планировании беременности советуют провести профилактический осмотр и при выявлении заболеваний пройти назначенный врачом курс терапии.
В зависимости от признаков выделяются формы воспаления:
- Диспепсическая. Сопровождается усиленным образованием газов, рвотой и диареей, снижением веса. На фоне патологии развиваются кишечный дисбактериоз, вагинальный кандидоз, гиповитаминоз, аллергии на пищевые продукты.
- Асимптоматическая. В этом случае единственным признаком становится несильная боль, поэтому диагностика затруднена.
Чтобы избавиться от болезненности в области поджелудочной, необходимо провести развернутую диагностику.
Формы панкреатита у беременных
Формы воспаления поджелудочной железы при беременности не отличаются от обычных проявлений болезни:
- хроническая форма панкреатита;
- острая форма воспаления поджелудочной.
Хронический панкреатит – болезнь, которая не зависит от возраста. В основном болезнь зарабатывается в молодости в момент учебы, стрессовых ситуаций. При заболевании, у женщин возникает вопрос, как проходит заболевание при беременности и не навредит ли оно развивающемуся плоду? Данное заболевание является тяжелым, но при правильном лечении, удается купировать негативное влияние на плод, что дает шанс рождение ребенка без патологий.
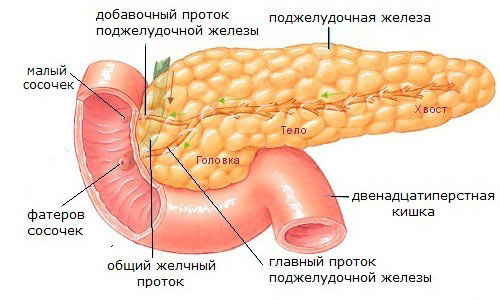
здоровая поджелудочная
Что же касается острой формы панкреатита, то она бывает легкая и тяжелая. Легкая форма – отек поджелудочного органа, без патологических изменений. Тяжелая форма – развивающийся некроз тканей приносит серьезные изменения в лимфатической системе беременной женщины и влечет возможность потери ребенка.
Как диагностировать болезнь
Обследование направлено на выявление причины, а также исключения прочих заболеваний – аппендицита, холецистита, гепатита. Применяют УЗИ, которое помогает выявить структурные изменения поджелудочной. Для подтверждения неполадок с железой выполняют лабораторные исследования образцов кала и крови. К сожалению, при беременности запрещена компьютерная томография, поэтому большое значение придается изучению симптоматики и лабораторных анализов.
Диагностика острого панкреатита у беременной
Панкреатит у будущих мам диагностируется на основании анализа клинических признаков и анамнеза заболевания. Доктор узнаёт о том, что беспокоит беременную, анализирует полученную информацию, расспрашивает её об образе жизни, о том, как она питается. Помимо этого пациентке назначают ряд лабораторных анализов, в частности, биохимический и общий анализы крови. Проводят анализы в целях определения присутствия ферментов поджелудочной в организме беременной. Также ей проводят УЗИ печени, поджелудочной и желчного пузыря, которое помогает определить патологические изменения в структурах органов, а также различные патологии. При необходимости будущей маме может быть назначено МРТ, которое редко применяют для выявления панкреатита. Только обычно в тех случаях, когда есть подозрения на опухолевые процессы. Затем, после консультации с гинекологом и гастроэнтерологом, беременная получает адекватное лечение.
Лечение заболеваний поджелудочной у беременных
Если болит поджелудочная железа при беременности, лечение осложняется тем, что многие фармакологические препараты под запретом для будущих мам. Основные правила лечения – это практика диетического питания, профилактика вторичной инфекции, снижение рисков обострения хронических болезней.
Первая помощь
Если у беременной резко и сильно заболел живот, нужно вызвать на дом бригаду медиков. До приезда врачей нужно оказать первую помощь при сильной боли:
- Воздерживаться от пищи. Даже диетические продукты могут усилить картину, привести к дополнительному раздражению железы и осложнениям.
- Пить больше отфильтрованной воды для улучшения оттока желчи. Но если приступ вызван панкреатитом, напротив, лучше употреблять меньше жидкости.
- Для снижения боли приложить холодный компресс к зоне эпигастрия и лежать на боку, по возможности, подтянув колени к локтям.
Устранить болезненные ощущения во время беременности помогают спазмолитики, например, Но-шпа. Но отсутствие симптома в виде болей затруднит диагностику медикам. Поэтому врачи советуют принимать лекарство только при нестерпимой боли и лишь при малых сроках беременности.
Рекомендации по питанию
Чтобы не спровоцировать воспаления поджелудочной, женщине следует придерживаться грамотного меню. Из питания убирают:
- жареное;
- острое;
- жирное;
- кондитерские изделия;
- шоколад;
- копчености;
- пряности;
- соленья;
- спиртные и газированные напитки;
- кофе.
Принимать пищу рекомендуется дробно, 5-6 раз на протяжении суток. Полностью исключают ночные перекусы. В рацион вводят больше овощей и фруктов, диетические сорта рыбы и мяса, кисломолочку. Готовят на пару, запекают или отваривают. Полезны протертые супы, вязкие каши. Кушать можно только теплые блюда – горячие и холодные раздражают поджелудочную.
После приступа панкреатита воздерживаться от еды желательно 2-3 дня, в противном случае вероятен новый виток боли. Но для беременных это сложно и даже опасно, так что лечение проводится только в стационаре под контролем врача. Питательные вещества женщина получает внутривенно.
Медикаментозная терапия
Так как при беременности нежелательно прибегать к фармакологическим препаратам, медикаменты назначают, только если панкреатит сопровождается сильнейшими болями в поджелудочной.
Среди допустимых лекарств:
- Спазмолитики, устраняющие дискомфорт расслаблением гладкой мускулатуры (Дротаверин, Но-шпа).
- Обезболивающие средства – Парацетамол, Нурофен. Назначают редко из-за опасений навредить развитию плода.
- Кортикостероиды (стероидные гормоны) – Преднизолон, Метипред, Дексаметазон. Снимают воспаление поджелудочной, улучшают обмен веществ, усиливают иммунную защиту. Используют, если опасность для женщины превышает риски для плода.
- Медикаменты, подавляющие выработку ферментов (Мезим, Фестал).
- Ингибиторы протонной помпы, снижающие производство желудочного сока (Омепразол, Лансопразол).
- Про- и пребиотики для восстановления кишечной микрофлоры (Бифидумбактерин, Лактобактерин).
- Антибиотики, если к воспалению поджелудочной присоединилась бактериальная инфекция (Амоксициллин, Цефазолин, Эритромицин).
- Мочегонные (Канефрон) и электролитные растворы (Трисоль) для устранения отечности, приведения в норму водно-солевого баланса.
Если при беременности выявлено тяжелое состояние поджелудочной, лечение проводят в стационарном отделении, используя такие аппаратные методы:
- Плазмаферез (процедура очищения крови).
- Барокамера. Аппарат помогает улучшить снабжение тканей кислородом.
- Гемосорбция. Использование препаратов, впитывающих ядовитые для организма соединения – химические элементы, продукты разложения болезнетворных бактерий.
Если проблема с поджелудочной вызвана смещением камня из желчного пузыря в проток, прибегают к хирургическому вмешательству даже на последнем триместре беременности.
Самостоятельное применение перечисленных групп медикаментов вряд ли принесет пользу поджелудочной, скорее, навредит. Назначают препараты с учетом индивидуальных особенностей организма, течения беременности, наличия сопутствующих проблем.
Народные методы
При беременности женщины нередко думают, что народные рецепты из растительных компонентов окажут больше пользы. Но это мнение ошибочно, так как каждая трава имеет ряд противопоказаний и чаще всего среди них присутствует и вынашивание плода.
В редких случаях врачи рекомендуют принимать домашний отвар либо аптечный сироп шиповника. Однако такое народное лечение способно лишь незначительно снизить риски приступа и не в состоянии устранить причину. Шиповник помогает оттоку желчи и улучшает пищеварительные процессы.
Ни в коем случае не занимайтесь самолечением, это может навредить не только вашему организму, но и здоровью малыша.
Запрет на народные средства объясняется и вероятностью развития аллергической реакции, так как при беременности организм становится особо чувствительным.
К кому обратиться?
Гастроэнтеролог Акушер-гинеколог
Поджелудочная железа и беременность: как лечить?
Лечение панкреатита во время ожидания малыша осуществляется под медицинским надзором со стороны врача-гинеколога, ведущего беременность, и гастроэнтеролога. Перечень препаратов менее скромен, чем для остальных больных, так как важно минимизировать вред для ребенка.
Если болит поджелудочная, что делать при беременности? При острой фазе лечение проходит в условиях больницы, так как требуется квалифицированная помощь и последующий специализированный уход.
Соблюдение диеты – важнейший шаг на пути к выздоровлению. Под табу попадают:
- Острое и соленое;
- Шоколад и кофе;
- Копченное, жирное и жареное.
Сбалансированный рацион восполняется лекарственными средствами: панкреатинами, антацидами, желчегонными; а регулируют работу пищеварительной системы пребиотики и пробиотики.
Стоит ли применять лекарство
Когда при беременности вы будете спрашивать у доктора, можно ли вам принимать панкреатин, уточните, действительно ли он нужен вам. Препарат и его аналоги входят в фармакологическую группу ферментных медикаментов, которые употребляют во время приема пищи, чтобы улучшить пищеварение. Препарат способен стимулировать секрецию поджелудочной железы, желудка и прочих органов желудочно-кишечного тракта.
Принимать можно, если заболевание ярко выражено
Пить препарат панкреатин можно при беременности на любом триместре. Однако злоупотреблять им не стоит.
Некоторые девушки считают, что средство помогает от изжоги, запоров и тошноты, однако оно бессильно против этих проблем. Одно из ключевых свойств лекарства заключается в стимуляции секреции желудочного сока, поэтому оно никак не может устранить изжогу.
Скорее, наоборот. В пищевод будет поступать больше кислотного содержимого, поэтому проявления изжоги лишь усилятся.
Во время беременности обязательно советуйтесь с врачом, ведь только он должен решать, можно ли вам принимать панкреатин. Не нужно подвергать риску своего малыша. У лекарства есть не только преимущества, но и недостатки.
| Преимущества | Недостатки |
| При грамотном использовании не вредит плоду | Способствует повышению активности ферментов |
| Улучшает пищеварение | Может вызвать побочные реакции |
| Улучшает работу поджелудочной железы | Способен ухудшить ход течения острого панкреатита |
Чем опасен данный медикамент
При беременности нужно использовать панкреатин с осторожностью, учитывая все противопоказания к приему средства. Организм будущей мамы ослаблен, поэтому любое лечение должно быть только на пользу, а не во вред. Средство противопоказано при остром панкреатите, поскольку он провоцирует повышение активности ферментов. Прием дополнительных ферментов способен только лишь ухудшить ход болезни. Острый панкреатит представляет собой очень опасную хирургическую патологию, которая нуждается в незамедлительном грамотном лечении.
Перед приёмом нужна диагностика
При беременности недостаточно прочитать инструкцию к панкреатину и назначить его себе. Обязательно обращайтесь к врачу, потому что только он сможет отличить острую форму болезни от обострения хронической формы. Для этого необходимо проведение комплексного обследования. Если вы пренебрежете обращением к врачу, могут появиться тяжелые осложнения, вплоть до летального исхода.
Учтите, что симптомы расстройства пищеварения иногда возникают не только при ферментативной недостаточности, но и из-за других болезней, к примеру, пищевых отравлений. Человек без медицинского образования далеко не всегда сможет отличить одно от другого.
Также узнай можно ли пить Альмагель беременным и корень солодки при беременности.
Пить препарат можно, только если врач диагностировал обострение хронического воспаления поджелудочной железы и прописал вам именно его. Вот только очень важно строго соблюдать дозировку и довести лечение до конца. Судя по отзывам женщин, которые при беременности использовали панкреатин, из-за неправильного лечения могут возникнуть побочные эффекты. К побочным реакциям относятся:
- возникновение аллергии, особенно после длительного приёма препарата;
- развитие гиперурикозурии (увеличение количества мочевой кислоты в моче);
- нарушения стула (запор, диарея);
- боль в области живота.
Для чего назначается панкриотин
Согласно инструкции по применению, прием панкреатина разрешается при беременности, однако лучше всего использовать его только, когда польза для женщины больше, чем возможные риски для малыша. То есть, лечиться стоит только, если патология ярко выраженная и может сильно навредить плоду. Кроме того, влияние препарата на плод пока что не изучено до конца, хотя и проводились некоторые испытания, которые показали, что прием панкреатина при беременности в 1-3 триместрах не вызовет у малыша патологий в развитии. 
Назначение препарата — улучшает процесс пищеварения
Препарат должен назначать грамотный специалист. Не стоит самостоятельно покупать его в аптеке и консультироваться с фармацевтом. Если при беременности во 2 и других триместрах врач назначил панкреатин, необходимо уточнить точную дозировку средства, количество дней, отведенных на лечение.
Данный медикамент, как и любой другой, имеет свои показания и противопоказания, хотя он полностью натуральный. Средство используется для лечения патологий, которые вызывают нарушения пищеварения:
- ферментативная недостаточность поджелудочной железы (муковисцидоз, хронический панкреатит);
- хронические патологии органов пищеварительной системы, сопровождающиеся нарушением функции пищеварения (тошнота, диарея, метеоризм);
- для лечения пациентов, которые не страдают болезнями органов желудочно-кишечного тракта, но ведут малоподвижный образ жизни, у которых них наблюдаются погрешности в питании и нарушение жевательной функции (отсутствие зубов, иммобилизация нижней челюсти);
- подготовка к исследованиям живота (рентген, ультразвуковое исследование).
Даже если ваши подружки во время беременности использовали панкреатин, и он им помог, нужно спросить у врача, можно ли вам пить его. Это позволит избежать негативных реакций организма.
Для каждой пациентки прописывается определенная дозировка и длительность лечебной терапии. Однако существует общее правило применения. Медикамент принимают 3-4 раза за сутки по 1-2 таблетки во время или после еды. Таблетка запивается водой или Боржоми.
Инструкция по применению панкретина
Панкреатин – это натуральное, лекарственное средство. Его выпускают в виде таблеток, покрытых оболочкой. В основном он состоит из панкреатического фермента, который улучшит работу вашего желудка и поджелудочной железы.
Попадая вовнутрь, организма препарат полностью разделяет жиры, углеводы, а также белки на составляющие, облегчая двенадцатиперстной кишке всасывание всех питательных веществ.
Это можно отследить, принимая препарат. Вы сразу заметите, что после приёма пищи в области желудка нет тяжести. Панкреатин заставляет лучше работать весь ЖКТ. Тем самым облегчает ваши симптомы дискомфорта, которые связаны с приёмом пищи. Подробнее о питании во время беременности узнайте из нашего курса: Секреты правильного питания для будущей мамы>>>
Показания к хирургическому лечению
Проведение хирургического лечения при панкреатите бывает экстренно или срочно и проводится в первые часы обострения заболевания или начальные дни приступов. Показателем является закупорка соска двенадцатиперстной кишки, с развитием перитонита.
При отсроченном хирургическом вмешательстве, операцию проводят в фазе развития некроза тканей или брюшины. Такая операция проводится спустя 15-16 дней после острого приступа и госпитализации больного.
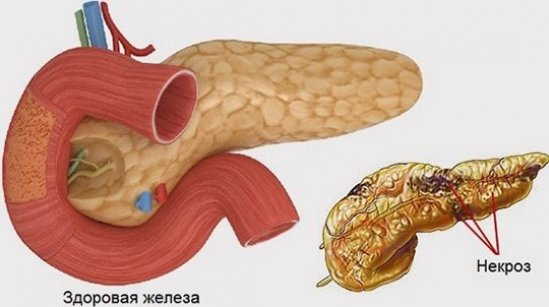
здоровая железа и некроз
Плановая операция. Данный тип вмешательства проводится при отсутствии прогресса в лечении и наоборот развитие патологии. Предпосылкой станет полное отсутствие возможности снять болевой синдром. Перед операцией проводится полное повторное диагностирование, что поможет убрать возможные ошибочные диагнозы и мнения.
Диетическое питание
Сразу нужно отметить важный факт, что диета – не только один из методов лечения. Правильное питание является и хорошей профилактикой при обострении хронического течения.
Если придерживаться правильного сбалансированного рациона, то можно устранить многие симптомы болезни и роды пройдут благополучно.
Что вы должны делать:
- Лучше всего готовить продукты на пару, или их отваривать.
- Расширить рацион питания со II-го триместра. Но только при том условии, что вышеописанные симптомы не имеют ярко выраженной картины.
- Не стоит употреблять жирные и жареные блюда. Такое питание ухудшит работу и так воспаленной поджелудочной железы.
- Копчености и колбасные изделия исключить.
Итак, питаться при таком недуге необходимо маленький порциями, не стоит переедать.
Витамины (комплексы или фрукты) разрешается употреблять после консультации с доктором. Неправильный прием витаминов может привести к сильному нарушению ПЖ.
Профилактика
В целях профилактики острого панкреатита при беременности используется ряд различных мероприятий. В их числе:
- соблюдение правильного питания. Из рациона будущей мамы должны быть полностью исключены жирные и жареные продукты, острые и копчёные блюда. Пища беременной должна быть обогащена витаминами и полезными микроэлементами;
- умеренная физическая нагрузка, которая полезна всем будущим мамам;
- полноценный отдых и сон;
- своевременное обращение к врачу при обнаружении симптомов желчнокаменной болезни или других патологий желчевыводящих путей;
- планирование беременности, включающее в себя лечение всех хронических патологий;
- своевременная постановка на учёт в женскую консультацию до 12 недель беременности;
- регулярное посещение гинеколога согласно сроку вынашивания малыша. Первый триместр – один раз в месяц, второй триместр – один раз в две недели, третий триместр – один раз в неделю.
- https://beremennost.net/mozhno-li-pit-pankreatin-pri-beremennosti
- https://MedicalOk.ru/podzheludochnaya/pankreatit/pri-beremennosti.html
- https://pankreatit.su/beremennost/
- https://podzhelud.ru/podzh/boli-pri-beremennosti
- https://ilive.com.ua/family/podzheludochnaya-zheleza-pri-beremennosti_113034i15859.html
- https://opodjeludochnoy.ru/lechenie_i_profilaktika/lechenie-pankreatita-pri-beremennosti
- https://DetStrana.ru/service/disease/pregnant/ostryj-pankreatit/
- https://pankreotit-med.com/pri-beremennosti-bolit-podzheludochnaya-zheleza-simptomy-prichiny-i-lechenie-pankreatita/
- https://sberemennost.ru/pregnancy/medicament/pankreatin-pri-beremennosti
- https://uroki4mam.ru/pankreatin-pri-beremennosti
- https://pankreatitos.ru/vidy-pankreatita/pankreatit-pri-beremennosti.html